En Çok Okunanlar
Özet
Anadolu, en eski insan yerleşimi olan Göbeklitepe gibi M.Ö. 10 000 yılından bu yana çağlar boyu çok sayıda medeniyete yurt olmuş, birçok kavmin istilasına ve göçlere sahne olmuş bir coğrafyadır. Doğaldır ki bu istila ve göçler sırasında çok sayıda bulaşıcı hastalık bu topraklara taşınmış ve yerleşik duruma geçmiştir. Bu yazıda insanlığa ve özellikle Anadolu halklarına büyük sıkıntılar yaşatmış olan hastalıklarla yapılan savaşımda 19. yüzyılın ikinci yarısından başlayarak Cumhuriyet döneminde yapılanlar ve sonuçları gözden geçirilmiştir.
GİRİŞ
Anadolu, en eski insan yerleşimi olan Göbeklitepe gibi M.Ö. 10 000 yılından bu yana çağlar boyu çok sayıda medeniyete yurt olmuş, birçok kavmin istilasına ve göçlere sahne olmuş bir coğrafyadır. Doğaldır ki bu istila ve göçler sırasında çok sayıda bulaşıcı hastalık bu topraklara taşınmış ve yerleşik duruma geçmiştir. Osmanlı’da modern anlamda sistematik tıp eğitiminin başladığı 1827 yılına kadar Anadolu insanı sağlık konusunda geleneksel bilgiler ve yöntemlerle başının çaresine bakmakta idi. Ülkede o döneme kadar birçok bulaşıcı hastalıktan büyük acılar ve kayıplar yaşanmıştır. İlk olarak “Tıbhane-i Amire” ismiyle II. Mahmut döneminde, Hekimbaşı Mustafa Behçet Efendi’nin (1774-1834) çabaları sayesinde 14 Mart 1827 tarihinde, askeri tıbbiye açılmış ve bilimsel tıp eğitimi başlamıştır. Daha sonraki yıllarda silahlı kuvvetlerde başlayıp yaygınlaşan ve giderek kurumsallaşan tıp eğitimi adı “Mekteb-i Tıbbiye-i Adliye-i Şahane” olan ve Fransızca eğitim veren askeri tıbbiyenin bir köşesinde 1 Mart 1867’de “Mekteb-i Tıbbiye-i Mülkiye-i Şahane” (Sivil Tıbbiye) kuruldu ve bu okulda Türkçe eğitim yapılmaya başlandı. 1898’de açılan ve başlangıçta Gülhane Hastanesi olan kurumun adı 1947 yılında “Gülhane Askeri Tıp Akademisi” olarak değişti. Meşrutiyet ilanından sonra 21 Kasım 1908’de sivil tıbbiyenin adı değiştirilerek Fakülte olarak eğitime başladı. Reisi (dekanı) Cemil Topuzlu Paşa (1868-1958) oldu. 14 Eylül 1909’da Sivil ve Askeri Tıbbiye birleşti ve Darülfünun’a bağlanarak “Darülfünun-i Osmanî Tıp Fakültesi” adını aldı. Tıp eğitimindeki bu modernleşme çabaları sürerken 1. Dünya Savaşı’nın başlaması orduda sağlık hizmetlerinin ağırlık kazanması, kıt olan kaynakların o alana kaydırılması zorunluluğunu getirmiş ve halk sağlığı hizmetleri büyük ölçüde sekteye uğramıştır.
19. yüzyılda ve Türkiye Cumhuriyeti’nin kuruluşuna kadar geçen süre içinde Osmanlı Devleti birçok cephede savaşmış ve o dönemde ağırlıklı olarak ordunun sağlık hizmetleriyle meşgul olmaktan halkın sağlığıyla ilgilenmek için yeterli zaman ve olanak bulamamıştır.
Türkiye Cumhuriyeti’nin ilk yıllarında devlet, birçok sorunun yanında sağlık sorunları ve bulaşıcı hastalıklarla da mücadele etmiştir. Bu yıllarda bulaşıcı hastalıklardan en sık rastlanılan verem, sıtma, frengi, trahom, çiçek ve kuduz hastalıkları idi ve o dönemin Sağlık ve Sosyal Yardım Bakanlığı’nın önemli gündem maddesi olmuştur. Daha sonraki yıllarda Türkiye Cumhuriyeti Devleti, bu hastalıklardan korunma ve tedavide büyük başarılar göstermiş; Cumhuriyetin kuruluş döneminde, olanakların yetersizliğine rağmen başarıyla yürütülen sağlık çalışmaları, daha sonraki dönemlere de örnek olmuştur.
1925 yılında hazırlanan Sağlık Çalışma Programı’yla şu temel hedefler belirlenmişti:
- Sağlık teşkilatını genişletmek,
- Hekim, sağlık memuru ve ebe yetiştirmek,
- Numune hastaneleriyle doğum ve çocuk bakımevleri açmak,
- Sıtma, verem, trahom, frengi gibi bulaşıcı hastalıklarla mücadele etmek,
- Sağlıkla ilgili kanunları yapmak,
- Sağlık ve sosyal yardım teşkilatını köylere kadar götürmek,
- Merkez Hıfzıssıhha Enstitüsü ve Hıfzıssıhha Okulu kurmak (1).
Sonuç olarak, ülkenin içinde bulunduğu durum göz önüne alındığında, Cumhuriyetin ilk yıllarındaki bulaşıcı hastalıklarla mücadele çalışmalarının daha sonraki yıllara ilham kaynağı olduğunu söylemek mümkün olabilir. Zor şartlar altında, sağlığın birçok alanında olduğu gibi özellikle halk sağlığını tehdit eden bulaşıcı hastalıkların eradikasyonunda ve korunmada büyük gayret gösterilmiştir. Günümüzde bulaşıcı hastalıkla mücadelede gelinen noktada Cumhuriyetin bu ilk döneminde çizilen yol haritasının büyük etkisi olduğu söylenebilir.
Bu yazıda, Osmanlı’dan Cumhuriyet’e bulaşıcı hastalıklarla savaşım konusunun ve ülkemizde büyük sorunlar oluşturmuş hastalıkların kronolojik sırayla sunulması planlandı. Her biri başlı başına bir konferans konusu olabilecek bu hastalıklar için yapılan savaşımı ayrıntılı olarak sunmak mümkün olamayacağı için konular ana hatlarıyla sunulacaktır.
KUDUZ
Osmanlı İmparatorluğu tarihinde kuduz vakalarına yönelik ilk kayıt 1586 tarihlidir. 1696 tarihinde Afyon’da kırk kişilik bir grupla, 1852’de Antalya’da 128 kişinin kuduz birer hayvan tarafından ısırılmaları önemli kayıtlar olarak göze çarpar. Ancak kuduz vakaları dönem dönem ülkenin farklı bölgelerinde görülmesine rağmen bilinen bir tedavi yöntemi bulunmamaktaydı (2).
1885’te ilk defa Pasteur tarafından kuduz aşısı geliştirilene kadar hastalığın tedavisiyle ilgili halk arasında ampirik yöntemler söz konusuydu. Örneğin; ısırılan bölgenin kızgın demirle dağlanması, dilaltını kesmek, yaralı bölgeye kuduz köpeğin tüyünü veya fasulye tanelerini koymak vb. birçok yöntem deneniyordu. Ayrıca halk arasında alagülük olarak bilinen zehirli buğday böceği kuduzdan kurtulmak için hastalara yediriliyordu. Bunların dışında parparlamak adı verilen tuzla tedaviyle parpılamak adı verilen yöntemde ise kuduz hayvanın ısırdığı kimseler ocak denilen hocalara okutuluyordu (3).

Resim 1. Haziran 1886 tarihinde, Pasteur’e kuduz aşısı için eğitime gidenler; Mirliva (Tuğgeneral) Aleksander Zoeros Paşa, Kaymakam (Yarbay) Dr. Hüseyin Remzi Bey ve Kaymakam (Yarbay) Veteriner Hekim Hüsnü Bey.
1885’te Louis Pasteur tarafından geliştirilen aşı vasıtasıyla tüm dünyada olduğu gibi Osmanlı coğrafyasında da kuduzla etkin bir mücadele yapılabildi. Padişah II. Abdülhamid kuduz aşısının İstanbul’da üretilebilmesi için Pasteur’ü davet etmiş fakat Pasteur yaşlılık ve işlerinin çokluğu nedeniyle gelemeyeceğini bildirince, mevcut kuduz aşısının geliştirilebilmesi için Paris’te kurulan enstitüye 10 000 Fransız frangı yardım yapılmış ve bu Enstitü’de eğitim almaları amacıyla üç kişilik bir heyet Paris’e gönderilmiştir. O zamanın 10 000 frankıyla Bebek semtinde orta halli 160 ev alınabileceği düşünülünce yardımın değeri daha iyi anlaşılabilir (4). Enstitü’ye eğitim amacıyla gönderilen kişiler Zoeros Paşa, Hüseyin Remzi Bey ve Veteriner Hekim Hüsnü Bey’dir (Resim 1). Haziran 1886’da Paris’te eğitime başlayan ekip altı aylık eğitimin ardından İstanbul’a dönmüştür. Zoeros Paşa dönüşte bizzat Pasteur tarafından aşılanan ve kuduz virusu taşıyan iki tavşanı beraberinde getirmiş, Paris’ten getirilen bu iki tavşan aracılığıyla Hüseyin Remzi Bey tarafından Türkiye’de ilk kuduz aşısı üretilmiştir. Paris’ten dönen heyetin verdiği rapor doğrultusunda II. Abdülhamid’in emriyle 1887’de Türkiye’de kuduz mücadelesinin en önemli kilometre taşlarından birisi olan ve dünyada kurulmuş 3 kuduz tedavi kurumundan biri olan “İstanbul Dâ-ü’l Kelp ve Bakteriyoloji Ameliyathanesi” kurulmuştur. Bu müessese Pasteur metodunu kullanarak ilk aşıyı 3 Haziran 1887’de üretti. Üretilen aşıyla birlikte kuduza karşı etkin bir mücadeleye girişildi. Başlangıçta başvuru sayısı azdı (2 yılda 39 olgu). Halkın kuduzun tedavisinin bulunduğunu öğrenmesi ve faydalarının görülmeye başlamasıyla birlikte bu sayı her geçen yıl arttı. 1887-1899 yılları arasında 2359 kişi İstanbul’da tedavi edilirken 45 kişi ise hayatını kaybetti. Ölüm oranının %2 seviyelerine çıkmasının en önemli sebebi imparatorluk sınırlarının genişliği yanında ulaşımın çok zaman alması nedeniyle hastaların gecikmesiydi. Bölgesinde ilk olma özelliği gösteren merkeze Rumeli, Anadolu, Arabistan başta olmak üzere Sırbistan, Yunanistan ve Bulgaristan’dan tedavi için hastalar müracaat etti (5). İstanbul’un birçok yerleşim yerine olan uzaklığı ve kuduz hastalığına yakalananların kente ulaşımında yaşanan problemler üzerine tedavi merkezlerinin sayılarının artırılması gündeme geldi. Buna bağlı olarak 1905’te Selanik, 1917’de Sivas ve Şam’da birer kuduz tedavi merkezi ve laboratuvar kuruldu (6). Osmanlı Devleti’nde kuduzla mücadele tek yönlü yapılmadı. İstanbul sokaklarında başıboş dolaşan köpeklerin şehirden uzaklaştırılması için de etkin bir mücadeleye girişildi. II. Meşrutiyetin ilanından sonra şehirde bulunan 80 000 köpek Hayırsız Ada’ya götürüldü. Op. Dr. Cemil (Topuzlu) Bey’in İstanbul Belediye Başkanlığı döneminde de 30 000’e yakın başıboş köpek ise yavaş yavaş itlaf edildi (7).
TÜRKİYE CUMHURİYETİ’NDE KUDUZLA MÜCADELE MÜESSESELERİ
1919 yılında İstanbul merkezli devletin tamamen işlevsiz hale gelmesi ve kurtuluş çarelerinin bu merkez üzerinden yürütülemeyeceğinin anlaşılması üzerine Ankara’da kurulan Türkiye Büyük Millet Meclisi (TBMM) ülkenin kurtarılması adına büyük bir sorumluluğu üstlenmişti. Oysaki Ankara, Osmanlı Devleti döneminde yeterince yatırım alamamış bir şehir konumundaydı. Anadolu’nun birçok kenti gibi çoğu konuda İstanbul’a muhtaç durumdaydı. Bu muhtaçlıklardan birisi de şüphesiz ki sağlık alanında ortaya çıkıyordu. Hastalıklara yönelik ilaçlar ve aşıların merkezi de İstanbul’da idi. 1920 yılındaki genel panoramaya göre İstanbul Hükümeti TBMM’yi köşeye sıkıştırmak ve işlevsiz hale getirmek adına kentten gönderilecek her türlü malzeme üzerinde ambargo uyguluyordu. Silah ve cephane meselesinde olduğu gibi ilaç ve aşı meselesinde de Kuva-yı Milliye ruhunu benimsemiş kahraman vatan evlatları malzemeleri Ankara’ya taşımak için gönüllü oluyorlardı.

Resim 2. Dr. Zekai Muammer Tunçman.

3. Hüseyin Remzi Bey.
1920 yılı itibariyle Ankara’ya acilen sıtma mücadelesinde kullanılan kinin, frengi hastalığında kullanılan ilaçla birlikte yüz bin kişilik çiçek aşısı, pek çok bakteri aşısı ve ayrıca veba ve kolera kültürlerinin temin edilmesi gerekiyordu. Bu esnada İstanbul’da görev yapan Dr. Zekâi Muammer Bey (Tunçman) (Resim 2) Anadolu’dan aldığı bir mektupla harekete geçti. İstanbul Sıhhiye Müdürü Abdullah Cevdet Bey’in göz yumması üzerine laboratuvardan çıkarılması yasak olan ilaç, aşı, kültür ve deney hayvanlarıyla birlikte gizlice deniz yoluyla İnebolu’ya geçerek Kuvay-ı Milliye hareketine katıldı. Dr. Zekâi Muammer Bey dört yıl kaldığı Kastamonu’da imkânlar nispetinde gerekli aşı ve serumların üretilmesinde önemli rol oynadı. Ayrıca Kurtuluş Savaşı yıllarında İstanbul’daki görevine devam eden Ord. Prof. Dr. Ahmet Refik Güran İstanbul’da bulunan merkezde ürettiği aşı ve serumları çeşitli yollarla milli orduya ve halka ulaştırdı (8). Ankara merkezli başlayan Milli Mücadele hareketi yalnızca askeri bir mücadele olmanın ötesinde her alanda yeniden kalkınmayı öngören bir hareketti. Buna bağlı olarak 2 Mayıs 1920 ve 3 no.lu kanunla “Sıhhiye ve Muavenet-i İçtimaiye Vekâleti” kurulmasına karar verildi. Vekâlet tarafından hazırlanan ilk bütçe tasarısına göre kurulması öngörülen kurumlar arasında Da-ül Kelp Tedavihanesi de bulunuyordu. Cumhuriyet döneminde kuduzla mücadele çalışmasının başlangıcı, daha önce İstanbul Kuduz Tedavi Merkezinde çalışmış olan Adana vekili Dr. Eşref Bey’in İstanbul’a giderek konunun uzmanı Dr. Hayım Naum Bey ile görüşmesidir. İstanbul’dan kuduz virusu taşıyan bir tavşanla dönen Eşref Bey, Ankara’da bir kuduz tedavi merkezi açılmasını sağlamıştır. Daha önce İstanbul’daki Da-ül Kelp Ameliyathanesi, 1922 yılında İstanbul Kuduz Müessesesi ismini alarak faaliyetine devam etmiştir. 1925’te Erzurum ve Sivas, 1926’da Diyarbakır, 1927’de Konya, 1930’da İzmir’de birer kuduz hastanesi açılmıştır. 1937 yılında ise Hıfzıssıhha Merkezinde kuduz serumu üretilmeye başlamıştır. 1 Haziran 1932 tarihinde Refik Saydam Merkez Hıfzıssıhha Müessesinde kurulan kuduz laboratuvarıyla Türkiye’de ilk kez fenollü aşı üretim çalışmaları başlamıştır. Ankara Refik Saydam Merkez Hıfzıssıhha Müessesesi’ne bağlı olarak faaliyet gösteren kuduz tedavi istasyonlarının sayısı 1933’te 26 iken 1948’de sayı 82 istasyona ulaşmıştır.
Kuduzla mücadele kapsamında, kuduz aşısı istasyonlarının artırılmasıyla kuduz hastanelerinin sayısı 1945’te üçe düşürülmüştür. Tespit edilen ölümlü vaka 1940’ta 13, 1945’te beş ve 1950’de 24 olarak tespit edilmiştir (9). 1957’de yapılan sayımda ise, on yıllık ölüm sayısı 120 olarak tespit edilmiştir. Son yıllarda aşılar ve korunma yöntemleri yanında başıboş köpek kontrolü uygulamaları sonucu kuduz hastası sayısı azalmış olup, 2003-2007 yılları arasında 5 olgu, 2008-2018 yılları arasında 16 olgu görülmüştür.
Ülkemizde geçmişte kuduz savaşımında özveriyle çalışmış, başta ilk aşıyı üreten Hüseyin Remzi Bey (Resim 3) ve Kurtuluş Savaşı ve sonrasında görev yapan Dr. Zekai Muammer Tunçman (Resim 2) olmak üzere katkıda bulunan tüm meslektaşlarımızı rahmet ve minnetle anıyorum.
TİFÜS

Resim 4. Prof. Dr. Abdülkadir Noyan.

Resim 5. Dr. Ahmet Fikri Bey.

Resim 6. Buğu sandığı.

Resim 7. 3. Ordu Sıhhiye Reisi Tevfik Salim Bey (1915) Erzurum.

Resim 8. Reşat Rıza (Kor) Bey (1877-1941).

Resim 9. Prof. Dr. Behiç Onul.

Resim 10. Prof. Dr. Ö. Fethi Tezok.

Resim 11. Dr. Refik Saydam.
Prof. Dr. Hikmet Özdemir Salgın Hastalıklardan Ölümler isimli kitabında “1. Dünya Savaşı’nda Türkiye hastalıklardan ölümlerin savaşarak ölenlerden daha fazla olduğu tek ülkedir. Bu savaşta asker ve görevli olarak orduya katılanların üçte biri hastalıklardan ölmüştür. Dahası, silahaltına alınan gençlerin yalnızca %10-20’lik kısmı evlerine dönebilmişlerdir” demektedir. Yukarıdaki ibare dört yıllık bu dönemin acı durumunu çok net özetlemektedir. Yine aynı kitaptaki verilere göre Osmanlı Ordusu’nda hastalıktan ölüm 466 759, 3. Ordu’da ise 116 182’dir. Bunların 300 kadarı da sağlık personelidir. 3. Ordu’daki ölüm nedenlerinin başında ise tifüs ve humma-i racia gelmektedir. Her ikisi de askerin bakımsızlığı nedeniyle tüm orduyu saran bitler aracılığıyla yayılmış, savaş sırasında yer değiştiren birlikler, cephe gerisinde kalanlar veya uzaklardan yaya olarak gelerek köylerde konaklayan erat köylerdeki sivil halka da bulaştırmışlardır. Bit hem asker hem de sivil halk arasında çok yaygındı. Bu müsait şartlar altında tifüs kısa zamanda salgın halini aldı. Sarıkamış Muharebesi’nden sonra ordunun büyük kısmı yok olmuş, geri kalanlar da bölgedeki il, ilçe ve köylerde perişan halde dağılmış, hastaneler hastaları almaz olmuş, zaten az olan doktor ve sağlık personelinin çoğu tifüse yakalanmıştı. Tifüsten yeni iyileşmiş, nekahet döneminde güçlükle ayakta duran doktorlar hastalara hizmet için çırpınıyorlardı. Doktorlar ve diğer subaylar hava değişimine gidince yerine yenilerinin gelmesi, onların da tifüse yakalanması, en az 1/3’ünün ölmesi ve uzun süre çalışamaması demekti.
Hasankale ve Erzurum Askeri Hastanelerindeki doktorlar: “Erzurum ve Hasankale’ye gelen her doktorun tifüse yakalanması kaçınılmazdır. Ülkenin büyük özverilerle yetiştirdiği doktorları ölümün kucağına atmak doğru değildir. Tifüs geçirerek bağışıklık kazanmış bizler için artık tehlike yoktur. Bizler burada kalmaya razıyız” diye ortak bir karar aldılar. Bu durum Ordu’yu ağır bir karar almak zorunda bıraktı ve tifüsten iyileşmiş olanların bölgede görevlerine dönerek devam etmelerine karar verildi (10).
Salgın başlangıcında ilk olgulara tanı koyma zorluğu yaşanmıştı. O dönem istatistiklerine bakıldığında çok sayıda nezle-i müstevliye (gripal infeksiyon) tanısı konduğu görülmüştür. Yine başlangıçta karışabilecek bir başka hastalık tifo idi. Bir dönem tifüslü hastalara tifo tanısı konmaktaydı. Bu nedenle kesin tanı için o dönemin olanaklarıyla, laboratuvar testleriyle (kan kültürü ve aglütinasyon) doğrulamadan sonra tifo tanısı konan olgular azaldı.
Tifüs mücadelesi, bit mücadelesi demekti. Orduda bit mücadelesinin en çok ihmal edildiği yerler sevkiyat merkezleri, hapishaneler, merkez komutanlıkları ve dağıtım noktalarıydı. Bu kuruluşların şehir merkezlerinde bulunması ve halkla iç içe olması nedeniyle bitlenmeye çok açıktı. Buralardan gelen askerlerin tifüse yakalanmaları kaçınılmazdı. Mücadele için dezenfeksiyon gereçleri son derece az ve yetersizdi. Bu amaçla elbise ve çamaşırları; Dr. Abdülkadir (Noyan) Bey (Resim 4)’in geliştirdiği ekmek fırınlarında ısıtmak, toprağa gömüp bitleri havasız bırakarak dışarı çıkarmak ve uzaklaştırmak gibi birçok ampirik yöntem kullanılmıştır. Daha sonra Dr. Ahmet Fikri Bey (Resim 5)’in buluşu olan buğu sandığı kullanıma girmiş (Resim 6) ve bir buhar kazanıyla basit bir sandıktan ibaret olan gerecin geliştirilerek yaygınlaşmasından sonra salgın bastırılabilmiştir. Tüm bu çalışmaların mimarı ve koordinatörü 3. Ordu Sıhhiye Reisi Tevfik Salim Bey (Ord. Prof. Tbp. Tuğgn. Tevfik Sağlam) (Resim 7) idi. Kendisi daha sonra İstanbul Üniversitesi Rektörlüğü, Çapa Tıp Fakültesi Dekanlığı, III. Dahiliye ve Fitizyoloji Kliniklerinin kurucusu ve direktörü görevlerinin yanı sıra Türkiye Ulusal Verem Savaşı’nda unutulmaz çalışmalar yapmıştır (11).
Dr. Abdülkadir Bey ise daha sonra Ord. Prof. Tbp. Tümgn. olarak Gülhane İntaniye Kliniğinde çalışmış, 1945 yılında Cumhurbaşkanı İsmet İnönü’nün önerisiyle Ankara Üniversitesi Tıp Fakültesini kurarak ilk dekanı olmuştur.
Tifüs konusunda unutulmaması gereken bir başka kişi de Dr. Reşat Rıza (Kor) Bey’dir (Resim 8). Rickettsia prowazekii’nin henüz üretilemediği bir devirde kullanılmış olan tifüs aşısının fikir babasıdır. Tifüste mikrobun ateşli zamanda kanda bulunduğunu ve 55°C’de 1 saat ısıtılacak olursa her mikrop gibi bunun da ölebileceğini ve ateşli zamanda tifüs hastasından alınan kanın steril koşullarda defibrine edilerek 58-60°C’de inaktive edilen kandan 5 cc. injekte edilerek koruyucu etki sağlanabileceğini düşünmüştür. Bu fikrini Tevfik Salim Bey’e açmış, daha sonra Tevfik Salim Bey dünyada ilk tifüs aşısını 28 Mart 1915’te Hasankale’de hazırlamıştır. Bu aşı ilk olarak gönüllü olan beşi doktor dokuz subaya uygulanmıştır. Aşılananlardan 1’i biri aynı gün, üçü ise 3, 5 ve 7. günlerde hastalandılar. Diğer 5 kişi hasta olmadı, hasta olanlardan ikisi hastalığı hafif atlattılar. Kişilerin hasta olması başlangıçta aşıda şüphe uyandırmış ancak hastalananların tifüslü hastalarla uğraşan doktorlar olması ve üzerlerinde bit bulunması nedeniyle etkeni aşıdan önce almış oldukları sonucuna varıldı. Daha sonra bu yöntemle hazırlanan aşı Erzurum’da Dr. Alaattin Bey tarafından 263 kişiye uygulanmış, sadece 3 kişi tifüse yakalanmış, Dr. Abdülhalim Asım Bey Bayburt’ta 130 kişiye aşı yapmış 1.5 ay sonra aşı yapılanlarda olumsuz sonuç görülmediğini bildirmiştir. Bunu takiben Sivas, Erzurum ve Hasankale’de çok sayıda kişi aşılanmış, hafif geçirilen birkaç tifüs olgusu dışında genel kabul görmüştür. Ayrıca Bağdat’ta bulunan 6. Ordu’da Dr. Abdülkadir (Noyan) Bey 76 subay, 20 hekim ve 20 hastabakıcıyı aşılamış, 6. Ordu Kumandanı Mareşal Von der Goltz Paşa ve özel doktoru Dr. Obendorfer güvenmedikleri için aşı olmayı reddetmişler ve tifüse yakalanarak Bağdat’ta vefat etmişlerdir. Diğer tüm aşılananlar ise kurtulmuşlardır (11).
Daha sonraki yıllarda Gülhane’nin Ankara’ya taşınmasından sonra 2. Dünya Savaşı sırasında Prof. Dr. Dz. Tbp. Alb. Behiç Onul (Resim 9) ve Prof. Dr. Tbp. Tuğgn. Ö. Fethi Tezok (Resim 10) tarafından üretilen tifüs aşısı İtalya’nın Salerno şehrindeki Amerikan Birlikleri tarafından kullanılmıştır.
Ülkemizdeki o dönem tifüs savaşımında çalışmış başta Ord. Prof. Tbp. Tuğgn. Tevfik Sağlam, Ord. Prof. Tbp. Tümgn. Abdülkadir Noyan, Dr. Reşat Rıza Kor olmak üzere bu uğurda canları pahasına görev yapmış meslektaşlarımızı rahmet ve minnetle anıyorum.
Ayrıca bu vesileyle bilim alanımızın kişilik kazanması konusunda önemli katkıları olan, hocalarımız Prof. Dr. Behiç Onul ve Prof. Dr. Ö. Fethi Tezok’u rahmetle anıyorum. Ruhları şad olsun.
KOLERA
Geçmişte kolera, kişisel hijyenin öneminin takdir edilmediği, çeşitli altyapı hizmetlerinin aksadığı veya hiç olmadığı toplumlarda salgınlar halinde görülerek büyük oranda insan kayıplarına yol açmıştır. 19. yüzyılın ilk çeyreğinden itibaren sık sık kolera salgınlarına maruz kalan Osmanlı topraklarında, özellikle 1892-1895 döneminde neredeyse hastalığın uğramadığı şehir kalmamış ve on binlerce insan bu hastalıktan dolayı hayatını kaybetmiştir. İstanbul ise bu dönemde iki ayrı salgın yaşamıştır. İlk salgında Pasteur’den yardım istenmiş, o da Dr. Chantemesse’i göndermiştir. Chantemesse, yaptığı incelemeler ve hazırladığı raporla şehirde hijyenik koşulların düzeltilmesi, dereler ve çevresinin düzenlenmesi gibi önerilerde bulunmuştur. Daha sonra gelen Nicolle ve Margeri isimli Fransız doktorlar da farklı yerleri denetleyerek raporlar sunmuşlar, suların ve yiyecek maddelerinin tahlilinin yapılacağı bakteriyolojihanenin kurulması isteğini belirtmişlerdir. Kurulan laboratuvarda gerekli tahlilleri yapmışlar, ayrıca tifo ve difteri gibi hastalıkların teşhisiyle de ilgilenmişlerdir.
1893-1894 salgınlarında Fransızlara itibar eden padişah, 1895 salgınında bu kez Almanlarla işbirliği yapmıştır. Münih Üniversitesinden gelen Prof. Emmerich İstanbul’un hemen her köşesini incelemiş, lağımların usulüne uygun yapılması, yolların düzeltilmesi, evlerin çöplerinin muntazam toplanması, mezbahaların düzeltilmesi, sağlıksız binaların yıkılması vb. gibi önerilerde bulunmuş, büyük paralar gerektiren bu projeler doğaldır ki uygulanamamıştır. Salgının uzun sürmesi nedeniyle bu kez Hindistan’daki salgınlardan deneyimli olmaları nedeniyle İngiliz doktorlara başvurulması düşünülmüş, ancak zaman içinde salgının sönmesi ve yüksek maliyet nedeniyle vazgeçilmiştir (12).
1910-1913 yılları arasında 3 kez tekrarlayan kolera salgını zaman zaman %50’ye varan mortaliteye ulaşmış, kışın gelmesiyle 1913 Ocak ayında son bulduktan sonra 1913 Ağustos’unda Türk askerleri arasında yeniden başlamıştır. Bu dönemde aşı ve serum uygulamaları gündeme gelmeye başlamıştır. Aşının etkinliği tartışılırken Japonya, Hindistan ve Rusya’daki uygulamalarda olumlu sonuçlar bildirilmiştir. Bu sırada Dr. Cenap Şahabettin (şair) İzmir Urla Tahaffuzhanesinde (Karantina Merkezi) Dr. Florin’in ürettiği aşıyı karantinada bekleyenlere uygulamış ve olumlu sonuçlardan bahsedilmiştir.
Daha sonra Gülhane Tatbikat Mektebi ve Seririyat Hastanesi Bakteriyoloji Laboratuvarında Mustafa Hilmi (Sagun) ve Reşat Rıza (Kor) tarafından hazırlanan aşı ordu birliklerinin tamamına 2-3 kez uygulanmış ve o dönemde görevli Dr. Abdülkadir Bey (Noyan) ve Bakteriyolog Hüsamettin Bey aşı yapılmış birliklerde koleraya yakalanma ve ölü sayısında en az bir kat azalma olduğunu tespit etmişlerdir. Filistin cephesindeki birliklerde salgının hızla sönmesi yapılan kolera aşına bağlanmıştır. Aşı daha sonra Bakteriyolojihane-i Osmani’de de üretilmiştir. Bu dönemde ülkede tifo ve çiçek aşısı da üretiliyordu.
1. Dünya Savaşı sırasında bütün kolordular hızla çiçek, tifo ve koleraya karşı aşılanmıştı. Buna göre, 1. günde çiçek ve tifo birinci aşısı, 3. günde kolera birinci aşısı, 5. günde tifo ikinci aşısı, 7. günde kolera ikinci aşısı, 9. günde tifo üçüncü aşısı yapılarak aşılama tamamlanıyordu. İlerleyen dönemde İstanbul’dan yeteri kadar aşı gönderilmeyince Erzurum Aşı Darülistihzarı (Üretimevi) tifo aşısı yapımını durdurmuş ve yalnız kolera aşısı yapmıştı. Orduda alınan başarılı sonuçlardan sonra halka da kolera aşısı yapılmaya başlanmış Sıhhiye Nezareti’nin teklifiyle uygun görülen yerlerde zorunlu aşılama yapılmıştır (10).
Sonuç olarak alınan tedbirler ve aşılama kampanyaları sonucu Balkan Savaşlarında salgınlar sonucu büyük sorunlar çıkaran kolera 1. Dünya Savaşı sırasında çok büyük bir problem oluşturmamıştır (13).
Sonraki yıllarda da kolera ülkemizde zaman zaman küçük salgınlar (örneğin 1970 İstanbul, Sağmalcılar Salgını) yapmışsa da büyük bir sorun oluşturmamıştır.
SITMA
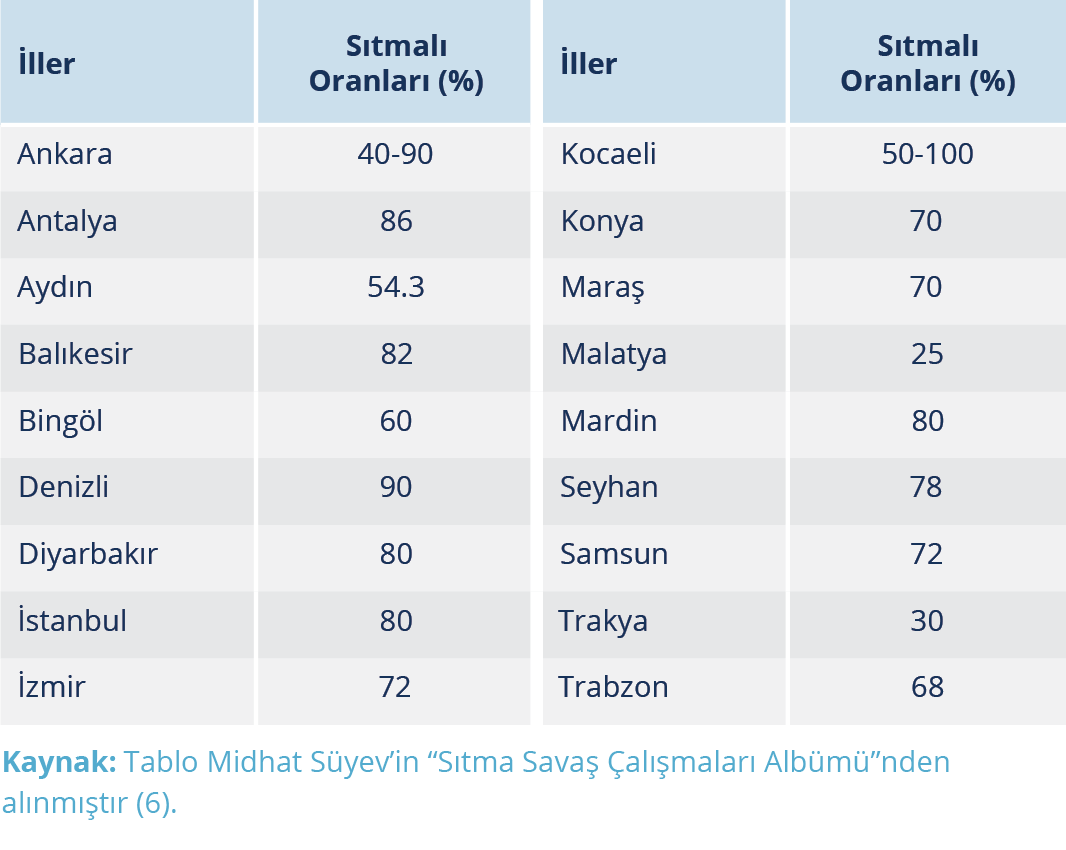
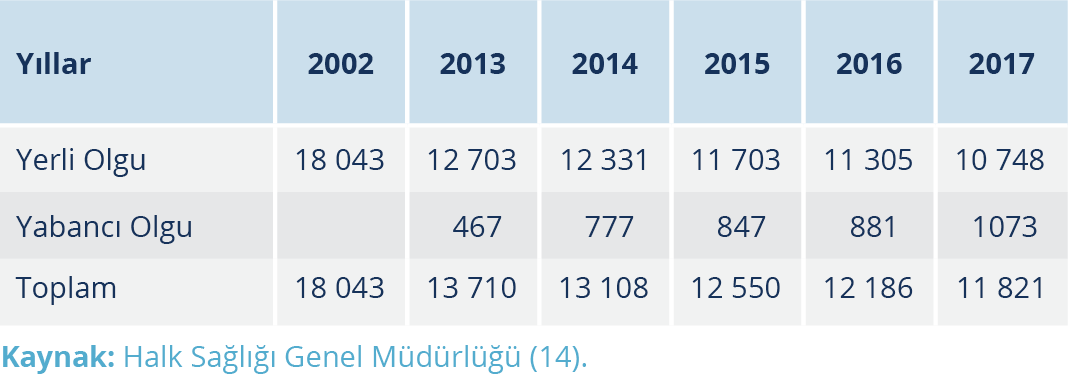
Cumhuriyetin kuruluş döneminde sıtma da büyük sorunlardandı. Sıtma savaşı Türkiye’de devlet tarafından geliştirilen sistemli halk sağlığı hizmetlerine bir başlangıç oluşturma niteliğindedir. Cumhuriyeti kuranların, sağlık alanında temel bir halk sağlığı siyasası izlediklerinin en önemli kanıtı sanırız Cumhuriyet tarihine eş olan söz konusu sıtma savaşıdır. Atatürk’ün öncülüğünde ve Dr. Refik Saydam (Resim 11)’ın teknokratlığı altında başlayan sıtma savaşında benimsenmiş olan kavram ve ilkeler genelde günümüzün bu alandaki bilimsel, toplumsal, siyasal değerlerini de kapsamaktadır. Sıtma oranları Denizli ve Ankara gibi şehirler başta olmak üzere ülkenin özellikle iklim ve coğrafi olarak uygun bölgelerinde %90’a kadar varmaktaydı. Diğer büyük şehirlerden İstanbul ve Mardin’de %80, Antalya’da %86, İzmir’de ise %72 oranında sıtma olgusu görülmekteydi (14). 1917-1925 yıllarında bazı illerdeki sıtmalı oranları (dalak indeksleri) Tablo 1’de gösterilmiştir.
Prof. Dr. Ekrem Kadri Unat’a göre “Sıtma, tümüyle Türkiye Cumhuriyeti’ne miras kalmıştır” (15). Yasal düzenlemeleri, örgütlenmesi, toplumsal işbirliği, yurttaşların katılımı, gerekli tıbbi altyapı ve ekonomik kaynaklarıyla bütüncül bir devlet siyasası ışığında sıtma savaş politikasından söz etmek ancak Cumhuriyet’le birlikte mümkün olabilmiştir. Bu şartlar altında, yeni meclisin kurulmasından sonra ilk sıtmayla mücadele bildirisi, 9 Mayıs 1920’deki 1. İcra Vekilleri Heyeti (Bakanlar Kurulu) tutanaklarında “Emrazı sariyenin lehül hamd memlekette bu sene evvelki harb senelerine nispeten pek az olduğunu marazı hamdü şükranla zikretmekle beraber bugün emrazı içtimaiye namı altında zikrolunan malarya ve frenginin tahdidi mazarratı için diğer şuabatı idare ile müttehiden ittihaz-ı tedabir olunacağını söylemek isteriz (Bu sene bulaşıcı hastalıkların harb senelerine nispeten pek az olduğunu hamdü şükranla zikretmekle beraber, toplum hastalıkları adı altında söylenen malarya ve frenginin sınırlanması için diğer sağlık idareleriyle birlikte tedbirler alınacağını belirtmek isteriz)” sözleriyle görüşülmüştür (16).
Bundan bir yıl sonraki TBMM açılış konuşmasında, Mustafa Kemal konuyla ilgili gelişmelerin yetersizliğini vurgulamıştır. 1 Mart 1922 açılış konuşmasında ise, “Emrazı sâriyeye karşı en katî tedbir olan aşılar artık tamamıyla memleketimizde istihsal olunmaktadır. Üç milyon küsur kişilik çiçek aşısının Sivas’ta istihsal edilmiş olduğunu zikretmek bu bapta kâfi bir fikir verebilir. Memleketin malaryalı muhitlerinde miktarı kâfi kinin tevzi edildi. Frengi afetinin itfası için de mümkün olan meblâğ sarf edildi. Ve emrazı içtimaiye ile mücadelemizin daha müsmir (etkin) ve daha şâmil (kapsamlı) bir şekilde ifası esbabı da ihzar edilmiştir” diyerek sıtmayla mücadele söz konusu edilmiştir. Yine bundan sonraki dönemlerde, mecliste sıtmayla mücadele için alınacak çeşitli tedbirlerin konuşulduğunu ve buna ait uygulamaların başlatıldığını görmekteyiz. 1924’te İstanbul Bakteriyolojihanesi’nde bir kurs tertip edilmiş ve eğitimli sağlıkçılarla Ankara, Afyon ve Adana mıntıkalarında birer mücadele merkezi açılmış, ancak asıl önemli adım, 13 Mayıs 1926’da 21 maddeden oluşan Sıtmayla Mücadele Kanunu’nun kabul edilmesi olmuştur. Dünyada bir hastalık hakkında çıkarılan ilk kanun olan bu kanuna göre 3 önemli koldan mücadele planlanmıştır; kanlarında parazit bulunan hastaları tedavi etmek, sıtmayı yaymalarını önlemek için sıtma hastalarını sıtma mikrobu taşıyan anofellerden uzak tutmak, anofellerin üremelerine mâni olmak ve bataklıkları kurutmak. Yasanın cezalandırmaları da içermesi nedeniyle bazı küçük tartışmalara yol açmasına rağmen, yasanın zorunluluğu ve bütünlüğü oybirliğiyle kabul edilmiştir. Ülkemizde yapılan sıtma savaşında yurttaşlara da bazı yükümlülükler getirilmiştir. Bu yükümlülüklerden biri de “Küçük Say Mükellefiyeti” olarak bilinen arazi çalışmalarıdır. “Küçük Say” ifadesi herhangi bir yerdeki, küçük sulak ve bataklık alanların iyileştirilip düzenlenmesi için kişilere düşen çalışma yükümlülüğü anlamına gelmektedir. Yukarıda da değindiğimiz gibi söz konusu yükümlülük uyarınca kişilere düşen görev süresi yılda 5 gündür. 15-65 yaş arası halkın katıldığı bu arazi çalışmaları için yaş sınırı daha sonra 18-60 yaş arasına çekilmiştir. Zamanla sakatlar, öğrenci ve askerde bulunanlarla o çalışma yılı orada bulunmayanlar yükümlülük dışı bırakılmıştır. Küçük Say çalışmasının bir diğer özelliği, işgücü olarak yükümlülüklerini yerine getirmek istemeyenlerin, yükümlülüklerinin karşılığını para olarak ödeyebilmeleridir. Bireylere düşen bu yükümlülük 1960’tan sonra kaldırılmıştır (17).
1928’de Adana’da bir Sıtma Enstitüsü kurulmuş ve bu Enstitü kısa sürede malaryolojinin en iyi öğretildiği merkez durumuna gelmiş, çıkarılan kanunla burada asker ve sivil tüm doktorlar sıtma stajı yapmıştır. Dalak ve kan muayeneleri, bataklıkların kurutulması, jitlerin ve çeltik sahalarının kontrol altına alınması ve ücretsiz kinin dağıtımıyla 1940 yılına kadar sürdürülen mücadelede sıtmalı oranı %50’lerden %11’e kadar düşürüldü. Bu düşüşte, 1936 yılında çıkarılan 3039 sayılı Çeltik Ekim Kanunu’nun etkisini de hatırlamak gerekir. Bu kanuna göre oluşturulan çeltik komisyonları, çeltik ekim alanlarının kontrolü, sulama düzeni, çeltik işçilerinin korunması gibi konularda denetleme ve düzenlemeler yaptı (18, 19).
1945’te 4707 sayılı olağanüstü “Sıtma Savaşı Kanunu” ve Şubat 1946’da sıtma savaşını devamlı yürütmeyi öngören 4871 sayılı “Sıtma Savaşı Kanunu” yürürlüğe girdi. Sıtmayla mücadelede laboratuvar, enstitü ve dispanser sayısı artırılmış, diklorofeniltrikloroetan (DDT) ve 1949’da mazot ve petrol kullanılmaya başlanmış, böylece savaş yıllarında binde 321.3’e kadar çıkan sıtmalı oranı 1950’de binde 14.3’e inmiştir. Dünyada 1934 yılında klorokin kullanıma girmiş, 1939’da ise DDT’nin insektisit olduğu keşfedilmiştir. Paul Miller’a bu buluşu ile Nobel ödülü kazanmıştır (18). İlerleyen yıllarda DDT’nin çevrede ve vücutta birikerek insana toksik etki gösterdiği farkedilmiş ve ayrıca dirençli Plasmodium türlerinin ortaya çıkmasına neden olduğu tespit edilerek yasaklanmıştır. Bugün 57 sivrisinek türünün herhangi bir insektisitle yok olmadığı bilinmektedir (20).
Sıtma Savaşı Kanunu’nda tanımlanan ve görevleri belirlenen sıtma savaşı memurları, sıtmayla mücadelede önemli rol oynamışlardı. Her ne kadar kısıtlı eğitim ve tecrübeleri olsa da bu memurlar sıtma olgularının ilk teşhisi, sıtma ilaçlarının dağıtımı, entomolojik gözlem, insektisit miktarının takibi ve istatistiksel bilgi toplamada yerel düzeyde kilit görevli idiler. Doğrudan hükümet tabibine bağlı olan sıtma savaşı memuru, yaklaşık 15 köyden sorumlu olup, ayda iki kez tüm köyleri dolaşırdı. Sıtma savaş memurunun ön tanısını koyduğu olgular, hükümet tabibi tarafından teyit edilirdi (21).
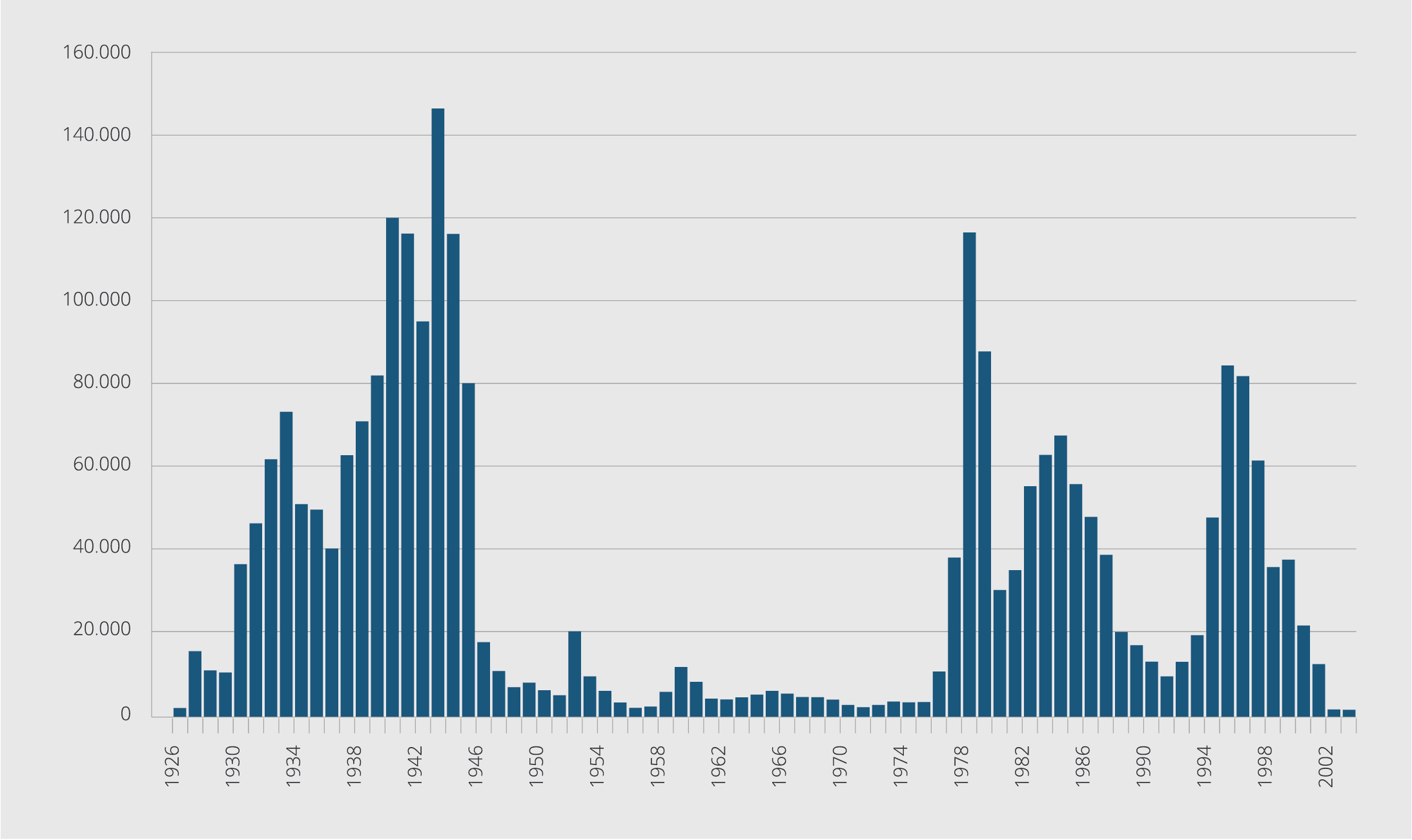
1946 yılındaki çalışmaların karşılığı alınmış ve 1970 yılında sıtma insidansı yüz binde 3.55 olmuştur. Bu tarihten sonra ise gerek sağlık çalışanları ve gerekse halktaki toplumsal duyarlılığın azalması sonucunda ülkemizde 1977 yılında Çukurova’da (115 512 olgu) (yüz binde 293) ve 1994 yılında Güneydoğu Anadolu Bölgesi’nde (84 345 olgu) (yüz binde 139.38) iki epidemi yaşanmıştır. 1994 yılındaki epidemiden sonra çalışmalara hız verilmiş ve 1998 yılında insidans yüz binde 57.92’ye gerilemiştir (21,23).
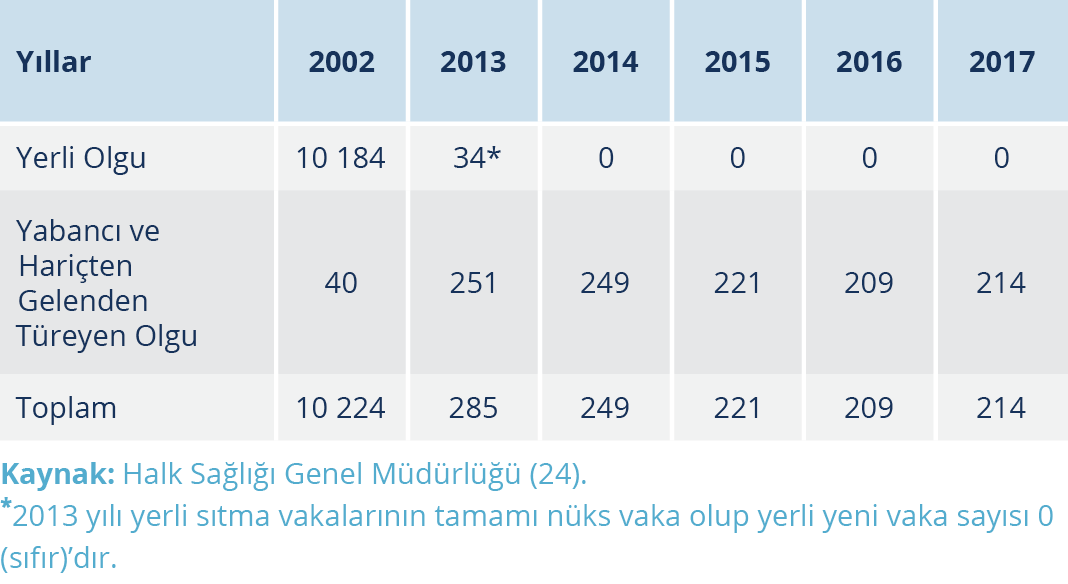
Cumhuriyet döneminde sıtma epidemileri toplu olarak (1925-2002) Şekil 1’de, son yıllardaki sıtma olgu sayıları (2002-2017) Tablo 2’de gösterilmiştir.
VEREM

Resim 12. Prof. Dr. Nusret Karasu.

Resim 13. Prof. Dr. Tevfik Sağlam Tıp Fakültesi Dekanlığı sırasında.
Osmanlı döneminde padişah II. Mahmut ve I. Abdülmecit’in verem nedeniyle öldükleri bilinmektedir. Abdülmecid’in hareminde bulunan, l8 kadının yarısı tüberkülozludur. Son padişah olan Vahdettin Sanremo’ya sığındıktan sonra orada ölünce, onu takip eden İtalyan doktor, ölüm sebebinin koroner arter hastalığı olduğunu, ancak sağ akciğerinin tüberkülozdan tahrip edilmiş olduğunu rapor etmiştir (25).
Cumhuriyet öncesi dönemde, 1890’da Koch’un tüberkülini, tedavi amacıyla kullandığını açıklamasından sonra gelişmelerin yerinde incelenmesini isteyen II. Abdülhamit bir sağlık heyetini Berlin’e göndermiştir. İnceleme yapan heyet tüberkülinin faydaları yanında zararlı da olabileceğini bildirmişlerdir. Veremle mücadelenin tarihi 1895’e, Cemiyeti Tıbbiye-i Şahane’nin toplanarak, verem savaş programlarının, dernek ve sanatoryumların kurulmasının konuşulmasına kadar dayanır. Padişahın emriyle veremin yayılmasını önleyici tedbirler alınmış, verem hastanesinin kurulması fikri doğmuştur. Osmanlı’da tüberkülin üretimi ve uygulaması 1910-1913 yılları arasında Bakteriyolojihane-i Şahane’de Dr. Osman Nuri Bey tarafından gerçekleştirilmiştir. II. Abdülhamit’in emriyle görevlendirilen Dr. İbrahim Bey’in başhekimliğinde Etfal Hastane-i Âlisi (1899) hizmete girmiştir (26). İlk çocuk sanatoryumu 24 yataklı olarak 1905’te bu hastanede açılmıştır. 8 Haziran 1918’de İstanbul’da “Veremle Mücadele Osmanlı Cemiyeti” Cemal Paşa’nın başkanlığında kurulmuştur. Bu derneğin başkanlığına Dr. Besim Ömer Paşa seçilmiştir. Bu kuruluşların amacı, o yıllarda veremin tedavisi bilinmediği için, halkı aydınlatmak ve verem dispanserleri kurulmasını sağlamaktı. O tarihlerde yayımlanan bir broşürden anlaşıldığına göre başlıca amaç “hastaların tesellisi, hastalığın çevreye bulaşmasını önlemek için hastaların ve sağlamların eğitimi, yerlere tükürmemeleri için hastalara tükürük hokkası sağlanması ve gıda yardımı yapılması” idi. 16 Mart 1920 tarihinde İstanbul’un işgaliyle dernek çalışmaları durmuştur (27-29). Milli Tıp Kongrelerinin ilk üçü, özellikle bulaşıcı hastalıklarla mücadelede önem arz etmektedir. Nitekim Milli Tıp Kongrelerinin ilki 1-3 Eylül 1925’te düzenlenmiş, sıtma ve verem tedavisi ve mücadelesi ana gündem maddelerinden olmuştur. 11-13 Eylül 1927’de yapılan 2. Milli Tıp Kongresi’nde ise öncelikle trahom ve verem tedavisi, 17-19 Eylül 1929’da ise frengi konuşulmuştur. Daha sonra 1950’de 11. Milli Tıp Kongresi’nin ana teması da tüberküloz olmuştur (30).
Mustafa Kemal Atatürk 1 Mart 1923 tarihli TBMM açılış konuşmasında, şimdiye kadar yeterince tedbir alınmadığını, bir başlangıç olarak İstanbul’da bir verem tedavihanesinin açılması gerekliliğini ortaya koymuş ve aynı yıl İstanbul’da ilk verem savaş dispanseri, 1924’te ise Heybeliada Sanatoryumu 16 yatak kapasiteli olarak açılmıştır (31).
Devlet olanaklarının kısıtlı olduğu o dönemde toplumun katkısının da sağlanması amacıyla verem savaş dernekleri kurulması gündeme gelmiştir. Cumhuriyet dönemindeki ilk verem savaş derneği 1923’te, Dr. Behçet Uz ve arkadaşları tarafından kurulan “İzmir Veremle Mücadele Hayriyesi”dir. Bunu takip eden dernekler İstanbul (1927), Denizli (1944) ve Ankara (1946) dernekleridir. 1948’de İstanbul’da yapılan 1. Verem Konferansı’nda, o tarihte sayısı 48 olan derneklerin bir çatı altında toplanmasına karar verilerek, “Türkiye Ulusal Veremle Savaş Derneği (TUVSD)” oluşturulmuş ve başkanlığına Tevfik Sağlam getirilmiştir (27). Heybeliada Sanatoryumu daha sonraki dönemlerde 600 yatak kapasitesine ulaşmış, Tevfik Sağlam Tüberküloz Eğitim ve Gösteri Merkezi’nin uygulama hastanesi olarak çalışmış ve uluslararası alanda ismini duyurmuş (26) ve 2005 yılında tam açıklanamayan gerekçelerle kapatılmıştır.
1950’lerde World Health Organization (WHO) ve United Nations International Children’s Emergency Fund (UNICEF) ile yapılan anlaşmalar ve uluslararası ilişkilerin tüberküloz savaşında önemli etkileri olmuştur. İstanbul’da “Milletlerarası Verem Savaşı Olgunlaşma ve Gösteri Merkezi” kurulmasına karar verilmiş, bu merkez Dr. Etienne Berthet tarafından faaliyete geçirilmiştir. Yönetim Mayıs 1952 tarihinde Prof. Dr. Tevfik Sağlam başkanlığındaki Türk ekibine devredilmiştir. Tevfik Sağlam Tüberküloz Eğitim ve Gösteri Merkezi adını alan bu merkez yapmış olduğu araştırmalar ve düzenlemiş olduğu kurslarla verem savaşında çalışacak olan birçok yerli, yabancı doktor ve yardımcı sağlık personeline eğitim vermiştir. 1951 yılında Taksim’de inşa edilen binada İstanbul Verem Savaşı Derneği Merkez Bakteriyoloji Laboratuvarı kurulmuş, idaresi Prof. Dr. Ekrem Kadri Unat’a verilmiştir. Bu laboratuvarda teksifle mikroskopi, kültür, direnç testleri yapılabiliyor, İstanbul ve çevresine, Trakya dahil tüm verem savaş dispanserlerinden gelen örneklere cevap verilebiliyordu, bu laboratuvarın başarılı çalışmaları devam etmektedir (25-27).
Bacille Calmette-Guérine (BCG) aşısı Türkiye’de ilk defa 1926 yılında Prof. Dr. Refik Güran tarafından veremli annelerden doğan 100 çocuğa oral olarak uygulanmıştır. Refik Saydam Merkez Hıfzıssıhha Enstitüsü’nde 1931 yılında BCG üretimine başlanmış; geniş bir uygulama alanı bulamamıştır. İskandinav ülkelerinde BCG aşısıyla ilgili yeni gelişmeleri ve uygulama tekniklerini öğrenen sağlık ekiplerimizin çalışmasıyla BCG aşısı üretimi tekrar başlatılmış, deri içi aşı 19.06.1948 tarihinde Prof. Dr. Tevfik Sağlam tarafından ilk defa uygulanmıştır. 1980’li yıllardan sonra verem savaşında yaşanan gevşeme nedeniyle Nisan 1998’de Refik Saydam Merkez Hıfzıssıhha Enstitüsü’nde BCG aşı üretimi durdurulmuştur. Tüberküloz savaşının başlangıcında yokluk içinde yapılan başarılı çalışmalar yadsınamaz. 11.04.1949 tarihinde 5368 sayılı “Verem Savaşı Hakkındaki Kanun” çıkarıldı. Resmi anlamda tüberküloz kontrolü çalışmaları başladı. Ancak sistemli ve kararlı bir savaşın adımları Prof. Dr. Nusret Karasu’nun Mayıs 1960’ta Sağlık Bakanlığı’na atanmasıyla başlamıştır. İlk defa “Verem Savaşı Genel Müdürlüğü” kurulmuş ve başına Dr. Hamdi Açan getirilmiştir. Bu dönemde Milli Verem Savaşı Programı oluşturulmuş, tüm ülkede uygulamaya konulmuştur. Bu program 5 ana ilkeye dayanmaktadır:
- Eğitim ve propaganda,
- Koruma,
- Erken tanı,
- Erken tedavi,
- Sosyal yardım.
WHO ve UNICEF ile yapılan anlaşmalar çerçevesinde 67 il, 570 ilçede 1953-1972 yılları arasında uygulanan BCG kampanyasıyla 63 milyon kişiye tüberkülin testi ve aşılanması icap eden 28 milyon kişiye BCG aşısı yapılmıştır. 1960 yılında pilot olarak başlatılıp 1966’dan 70’li yılların ortasına kadar programlı olarak yürütülen kadastro usulü ile riskli grupların mikrofilm taramalarındaki büyük başarılarda, Ulusal Verem Savaşı Derneği ve mahalli derneklerin yaptığı bilimsel ve maddi yardımların büyük payı vardır. 1967 yazında tıp fakültesi 5. sınıf öğrencisi iken ben de o zaman 17 000 nüfuslu olan Çanakkale şehir taramasında aktif olarak çalışmıştım.
Ülkemizin ilk fitizyoloji kürsüsü 1951 yılında Ankara Tıp Fakültesinde Prof. Dr. Nusret Karasu tarafından, daha sonra Prof. Dr. Tevfik Sağlam’ın girişimleriyle İstanbul Üniversitesi Tıp Fakültesi’nde kurulmuştur. İlk önemli tüberküloz kongresi 1953’te İstanbul’da yapılmıştır. Verem Savaşı Genel Müdürlüğü’nün 1960 tarihinde hayata geçirilmesiyle, Bölge Tüberküloz Laboratuvarları kurulmuştur. Veremle savaşta streptomisin (SM), para-aminosalisilik asid (PAS), (izoniazid) INH, pirazinamid (PZA) gibi ilaçların yaygın kullanılmasından bir süre sonra direnç sorununun ortaya çıkması, dirençli hastaların tedavi edilecekleri hastanelerde ve direnç incelemelerinin yapılacağı laboratuvarlarda yeni yapılanmaları zorunlu kılmıştır. Bu projenin altyapı çalışmaları 1973 yılında tamamlanmış, Ankara, İstanbul, Bursa, İzmir, Adana, Samsun ve Trabzon illerinde bölge laboratuvarları kurulmuştur. 1952’den 1975 yılına kadar planlı bir anlayışla yürütülen tüberküloz savaşında ulaşılan durum şu şekildedir: 0-3 yaş grubunda infeksiyon oranı %0.08’e düşürülmüştür. Tüberküloz kaynaklı ölüm oranları yüz binde 11.9’a gerilemiştir. Bu gelişmelerin yanı sıra kronik tüberkülozlularda ilaç direnci: INH’a %12.8, streptomisine %6.8, iki ilaca direnç düzeyi ise %80.4 olarak gerçekleşmiştir. 1980 yılında aktif hasta oranı %0.1, basil-pozitif hastaların oranı yüz binde 15, veremden ölüm oranı yüz binde 8.8 ve insidansı yüz binde 52.23 olmuştur. 1990’da tüberküloz ölüm oranı %3.2 ye gerilemiştir. 80’li yıllarda dünya genelinde yürütülmekte olan tüberküloz savaşında yaşanan gevşeme, AIDS’te tüberkülozun fırsatçı infeksiyon olarak artış göstermesi ve yaşanan göç hareketleri, WHO’yu 1991 yılında yeni bir tüberküloz kontrolü programı uygulamaya yöneltmiştir. Doğu Avrupa ülkelerinde tedaviye dirençli olguların artması ve 3. dünya ülkelerinde yaşanan olumsuz gelişmelerden dolayı WHO, 1993 yılında “Acil Durum” ilan etmiştir. Bu yeni anlayışla Doğrudan Gözetimli Tedavi Stratejisi (DGTS)/“Directly Observed Treatment Short Course (DOTS)” ile direnç gelişimi önlenmesi amaçlanmıştır. 2004 yılı verilerine göre bakteriyolojik muayene oranı %30’lardan %70’lere çıkarılmış, hastalık insidansındaki düşme devam etmiştir. 1990’da insidans 44, 1995’te 35.48, 2000’de 26.24, 2003’te 24.31’dir. Mortalite ise 1945 yılında yüz binde 262 iken 1950’de 204, 1960’ta 55, 1970’te 20, 1980’de 8.8, 1990’da 3.2, 2000’de 1.8’dir. Tüberküloz, ölüm nedenleri arasında 1980 yılında 8. sırada iken, 2000 yılında 19. sıraya gerilemiştir. Bir ülkede tüberküloz savaşı, ulusal ve uluslararası otoritelerin birlikte planlı, programlı çalışmasıyla başarılı olur. Bu plan ve kararlılık içinde tüberküloz laboratuvarlarının önemi tartışmasız çok büyüktür. Mikobakteri laboratuvarı tüberküloz kontrolü ve eradikasyonunda en önemli ayaklardan birini oluşturur. Laboratuvar yoksa tanı yoktur—Tanı yoksa tedavi yoktur—Tedavi yoksa DGTS yoktur—DGTS yoksa tüberküloz kontrolü yoktur (32-38).
Son yıllardaki tüberküloz olgu sayıları Tablo 3’te gösterilmiştir.
Ülkemizin en önemli sağlık sorunlarından biri olan tüberküloz savaşında değeri biçilemeyecek katkılar yapmış olan Ord. Prof. Dr. Tuğgn. Tevfik Sağlam, Prof. Dr. Nusret Karasu hocaları rahmet ve şükranla anıyorum. Ruhları şad, mekanları cennet olsun.
TRAHOM
Anadolu topraklarında sporadik olarak bulunan trahom hastalığı Yavuz Sultan Selim tarafından Mısır seferi dönüşü halifelikle birlikte ordu aracılığıyla ülkemize getirilmiş ve hastalık Anadolu’da yaygın hale gelmiştir.
Trahom, Chlamydia trachomatis’in A, B, Ba ve C serotiplerinin oluşturduğu keratokonjonktivit, pannus oluşumu ve kirpiklerin içeriye doğru bükülerek korneada damarlaşma ve yaralar oluşması sonucu körlüğe kadar gidebilen infeksiyöz bir hastalıktır ve bir dönem Türkiye’de görme kaybının katarakttan sonra ikinci sıklıkta görülen nedeni olmuştur. Kötü, hijyenik koşullar ve çevre şartları hastalığın yayılmasını kolaylaştırdığı için kırsal alanlarda daha çok görülmüştür. Gerek Osmanlı Devleti’nin son yüzyılında gerekse Cumhuriyetin ilk yıllarında ülkenin doğu ve güneydoğusundaki birçok şehir, kaza ve köyler trahomun doğurduğu sonuçlardan olumsuz biçimde etkilenmiş, özellikle Adıyaman, Besni, Gaziantep, Malatya, Kilis ve Urfa gibi yerleşim birimlerinde bu hastalık yaygın bir şekilde görülmüştür. O kadar ki Adıyaman için “körler memleketi” denmesi yanında, Kilis’te de “Körler Çarşısı” denen bir yer bulunmakta imiş (39). Önlenebilir körlük nedeni olan trahom, yine Cumhuriyet kurulduğu dönemde büyük sağlık sorunlarındandı. İlk kez trahomla mücadele kararı 1924’te dönemin Sıhhat Vekili Refik Saydam’ın, çeşitli şehirlerdeki göz mütehassıslarından bilgi toplayarak, Ankara Numune Hastanesi göz doktoru Vefik Hüsnü Bolat’ı üç aylığına İç ve Güney Anadolu’ya incelemeler için göndermesiyle başlamıştır. Bolat, yaptığı çalışma sonuçlarını, 1927’de 2. Milli Tıp Kongresi’nde “Türkiye’de Trahom Coğrafyası” adı altında açıklamış, yine aynı kongrede Prof. Dr. Niyazi Gözcü de, “Trahom Tedavisi ve Trahomla Mücadele” adı altında bildiri sunmuştur. Bildirilerde bu sağlık sorununun bu kadar yayılmasının sebebinin ihmal ve duyarsızlık olduğu vurgulanmış, ileri derecede yayılmaya bağlı bazı şehirlerde değnekle gezenlerin değneksiz gezenlerden fazla olduğu bildirilmiştir (40).
Ülke genelinde trahoma karşı 1925 yılından itibaren sistemli, programlı ve özveriye dayanan bir mücadele başlatılmıştır. Başlangıçta Adıyaman ve Malatya’da açılan trahom hastaneleri, daha sonra trahomun etkilediği diğer vilayetlerde de açılmıştır. Ayrıca bu hastanelerin dışında dispanserler, seyyar teşkilatlar ve köy tedavi evleri de oluşturulmuştur. Hastalığın yaygın olduğu yerlerde her yıl taramalar yapılmış, tespit edilen trahomlu hastalar tedavi altına alınmıştır. Okullarda da benzer çalışmalar yürütülmüştür. Genç Cumhuriyete miras olarak kalan birçok büyük sorunun arasında eğitim ve sağlık önde gelen sorunlardı. Trahoma çocuklarda sık rastlanması ve temasla bulaşma nedeniyle, trahomlu çocukların ayrılması fikri doğmuştur. Kişiler arası sıkı temasla bulaşan trahomun hasta çocuklardan sağlamlara bulaşmasını önleme yanında hasta çocukların eğitiminin de aksamaması gerekiyordu. Bu amaçla bu yörelerde trahomlu çocuklar için ayrı okullar açılması iki sorunun bir arada çözümü için bulunmuş ilginç bir girişimdir. İlkokul düzeyinde olan bu okulların yanında orta öğretim kurumlarındaki hasta çocuklar için akut dönemden sonra tedaviyle bulaşıcılık baskılandıktan sonra okula devam izni verilmekteydi. Tedavi ve kontrol programı için, 1925’te Adıyaman’dan başlamak üzere sırasıyla Malatya, Gaziantep, Adana, Urfa ve Maraş’ta dispanser veya hastaneler kurulmuştur. Yine 1930 yılında Gaziantep’te Trahom Mücadele Reisliği Dr. Nuri Fehmi Ayberk başkanlığında kurularak, trahomla mücadelede Bakanlık ile taşranın iletişim ve işbirliği amaçlanmıştır. Hastane ve dispanserle birlikte köy tedavi evleri açılmış, buralarda görevli sağlık memurları yakın çevredeki köylerden de sorumlu olarak çalışmış ve hizmet yaygınlaştırılmıştır. Buralara 15 günde bir gelen tabip tedavileri düzenlerdi. Seyyar teşkilat ise atlı sağlık memurlarından oluşmaktaydı ve bunları da denetleyen tabipler mevcuttu. Bu teşkilat bazı yerlerde seyyar hastane olarak da görev yapmaktaydı (41).
1954 yılından sonra, trahom hızla düşmeye başlamıştır. 1960’larda önemini kaybetmekle beraber, 22 ilde trahom mücadelesi devam etmekte idi. 1925’te tespit edilen trahomlu sayısı %69,9. iken, bu oran 1972’de %2’ye kadar düşmüştür. En son kayıt olarak 1988’de sadece 98 olgu tespit edilmiştir (41). Bu çalışmaların sonuçları Tablo 4’te toplu olarak görülmektedir.
ÇİÇEK
Binlerce yıldır insan hayatını hemen her yönden etkileyen çiçek hastalığı, pek çok toplum gibi Osmanlı Devleti ve toplumunu da asırlarca uğraştırmıştır. Osmanlı topraklarında çiçekle mücadele geleneksel yöntemlerle başlamış ve modern aşının Avrupa’da keşfedilmesiyle birlikte ithal edilen aşılarla sistematik olarak devam etmiştir. 1885, 1894, 1903 ve 1915 yıllarında çiçek aşısıyla ilgili dört farklı nizamname yayımlanmış ve nizamname hükümlerinin ihlaline karşı halkı kanunlarla korkutma yoluna gidilmiştir. 1892 yılında ilk defa yerli çiçek aşısı üretilmiş ve salgın bölgesine talebe göre taze aşı, dolu aşı kalemi veya çoğaltılmak üzere boş aşı kalemi gönderilmiştir (42).
20. yüzyılda dünya genelinde yalnız çiçeğe bağlı ölüm sayısı 300 ila 500 milyon arası olup, bu sayı, diğer salgınlar ve savaşlardan ölümlerin iki katıdır. Tedavisi olmayan hastalığın korunma yolunun aşılanma olması nedeniyle, mücadele de aşılamayla yapılır. 1892’de önce İstanbul’da, daha sonra Mekke, Basra, Sana, Bağdat, Şam ve Sivas’ta yerel aşı üretim merkezi kurulmuştur. Osmanlı’nın çöküşünden sonra İstanbul ve Sivas dışındaki merkezler lağvedilmiş, Sivastaki “Da-ül Kelp Tedavihanesi ve Çiçek Aşısı Darülistihzarı” adlı kuruluş Kurtuluş Savaşı sırasında da çiçek aşısı üretmeyi sürdürmüştür (9). 1921’de 3 269 000 kişilik aşı üretilmiştir. 1928’de çıkarılan Hıfzıssıhha Kanunu kapsamında yapılan çalışmaların da etkisiyle, 1929’da İran’dan gelen çiçek salgını başarıyla atlatılmıştır (43). Türkiye’de aşılama hizmetlerinin rutin olarak verilmesine 1930’da başlanmış, önce çiçek, daha sonra sırasıyla difteri, boğmaca, tetanos, BCG, polio ve kızamık aşıları uygulamaya girmiştir. 1938’de İran, 1942-1944’te Suriye ve Irak’tan geçen geniş bir çiçek salgını olmuştur. Aşı ve koruyucu tedbirlerle 1944’te salgın tamamıyla durdurulmuştur. 1950-60 yılları arasında toplam 14 431 000 çiçek aşılaması yapılmış olup, 1957’den sonra çiçek olgusu görülmemiştir. Aşılama programı tüm dünyada 1977 yılında bitirilmiş olup en son aşılama 1980’de yapılmıştır (43).
FRENGİ
Birçok büyük savaşın, felaketin ve yokluğun sonuçlarını yaşayan, yeni bir devlet kurmaya çalışan ülkemizin cinsel yolla bulaşan hastalıklar (CYBH) ile mücadelesinin, aile kurumunun etkilenmesi ve sağlık denetimlerinin de yokluğu nedeniyle hem önemli hem de güç olduğu anlaşılmaktadır. Nitekim o sıralar en sık görülen CYBH olan sifilis özellikle İstanbul başta olmak üzere artmakta ve bulaşın yayılması durdurulamamaktadır. 1883 yılında ordumuzda görev alan Alman Generali Baron Von der Goltz birçok yeni erin frengili olduğunu görerek padişaha bu konuda bir rapor sunmuştur. Bunun üzerine ülkemize gelerek 1889-1902 yılları arasında görev yapan Mekteb-i Tıbbiye-i Şâhâne’nin Emrâzı-ı Cildiye ve Efrenciye Hocası During Paşa başkanlığında bir sağlık komisyonu toplanmış ve ülke çapında bir frengi savaşı raporu hazırlanmıştır (44). 1896’da Kastamonu ve yöresinde frenginin yüksek oranda görülmesi nedeniyle mücadeleye buradan başlanmasına karar verilir ve Kastamonu Vilayeti ve Bolu Sancağı Frengi Mücadelesi Teşkilatı Nizamnamesi yürürlüğe girer (45).
O bölgede hastalık sıklığının nedeni olarak Kastamonu’da halkın iş bulamadığı için İstanbul ve diğer büyük şehirlere gitmeleri, pahalı bir çevrede ailelerini geçindiremediklerinden bekar ve sefil bir hayat sürmeleri sonucu olarak hastalığı kendi bölgelerine de yaymaları gösterilir. Diğer bir neden de başka yerlerde askerlik yapanların hastalığın yayılmasında etken olmalarıdır. Gayri meşru ilişkiler, kişilerin bilgisizlikleri, eğitimsizlikleri, sağlıksız evlilikler hastalığın yayılmasına neden olmuştur. O dönemde şehirler içindeki han, hamam, otel gibi tesisler hastalığa sebep olduğu gerekçesiyle daha fazla kontrol edilmiştir.
1919-1920 yıllarında 6510 kadın frengi ve bel soğukluğu nedeniyle Emrazı Zühreviye Hastanesi’ne yatırılmıştı. O dönemde Bolşevik ihtilalinden kaçan binlerce Rus’un İtilaf devletleri tarafından İstanbul’a getirilmesi, özellikle İstanbul’da hastalığın artmasına sebep olmuştu (31). Bu döneme ait ilk yasal çalışma, 18 Ekim 1915 tarihinde “Emrazı Zühreviyenin Men-i Sirayeti” (Zührevi Hastalıkların Yayılmasının Engellenmesi) hakkında bir nizamname çıkarılarak yürürlüğe konulmuştur. Bu nizamnameye göre, zührevi hastalıkların yayılmasını ve bulaşmasını engellemek amacıyla özel örgüt kurulacak, bu örgüt İstanbul’da Polis Genel Müdürlüğü’ne, taşrada mülki idareye bağlı olarak çalışacaktır. Zührevi hastalığı bulunan bir kişiyi muayeneden kaçıranlara, başka bir kişiyle ilişkide bulunmasına aracılık edenlere cezai hükümler uygulanacak, bu suçların işlendiği umuma ait binalar da geçici veya sürekli olarak kapatılacaklardır. 23-26 Haziran 1920 tarihinde, bu nizamnamede Polis Genel Müdürlüğü ile Sağlık Genel Müdürlüğü’nün önceki istekleri doğrultusunda değişiklik yapılarak inzibatla ilgili işler Polis Müdürlüğü’ne, sağlık ve idareyle ilgili işler de Sağlık Genel Müdürlüğü’ne bağlanmış, Polis Genel Müdürlüğü’ne bağlı olan Zührevi Hastalıklarla Mücadele Tesisleri de Sağlık Müdürlüğü’ne devredilmiştir (17). Yine 1919 yılında frengiyle ilgili yapılan bilimsel girişim olarak, başkanı Dr. Menahem Hodra olan Emrazı Cildiye ve Efrenciye Derneği ve editörü Dr. Şükrü Mehmet Seban olan, Emrazı Cildiye ve Efrenciye Dergisi’ni saymak gerekir. Bu dergi 1934-1947 yılları arasında Hulusi Behçet’in editörlüğünde “Deri Hastalıkları ve Frengi Arşivi” adını almıştı. Hulusi Behçet’in sifilis üzerine önemli çalışmaları ve yayımlanmış bir kitabı mevcuttur (46). 1921 yılında 90 numaralı “Frenginin Men-i Sirâyet ve İntişârının Tahdidi Kanunu” ile frengililerin devlet tarafından parasız tedavisi mümkün olmuş, hastanın kimliği açıklanmadan ihbarı, hastanın kendini tedavi ettirmesinin mecburiyeti, bilerek bulaştırması durumunda cezalandırılması, frengi hastasına zorluk çıkaran tabibin de cezalandırılması gibi maddeler düzenlenmiştir (17, 18)). 1925 yılında Frengi Komisyonu oluşturulmuş ve bu komisyonun çalışmaları doğrultusunda, 1926 yılından itibaren, hastalığın sık görüldüğü şehirlerde özel mücadele planlanmıştır. 1933 yılına kadar Sivas, Bursa, Ordu, Balıkesir ve Zonguldak şehirlerinde çalışmalar yoğunluk kazanmıştır. 1940’ta mevcut 170 177 frengili sayısı 1950’de 118 169’a düşmüştür. Üsküdar Mirahor Belediye Dispanseri’nde, Haseki Nisa Hastanesi’nde, Cerrahpaşa Hastanesi Poliklinikleri’nde, Şişli Zührevi Hastalıklar Hastanesi’nde ücretsiz muayene ve tedavi imkanları sağlanmış, Yıldız Askeri Hastanesi ile Beşiktaş’taki Gaziosmanpaşa Mektebi Sultanisi de Zührevi Hastalıklar Hastanesi’ne dönüştürülmüştür. Bütçedeki ödeneklerin artırılmasının yanı sıra tiyatro gelirlerinin beşte biri de bu çalışmalara ayrılmıştır.
1948 yılında Tokat, Giresun, Samsun, Karadeniz Ereğlisi, Uşak ve Çorum şehirlerinde 6 Frengi Savaş Kurulu Başkanlığı faaliyette bulunmaktadır; 1949 yılına kadar 68 il ve ilçenin, 6349 köyün taramaları yapılmıştır. 1951 yılında üçü İstanbul’da, biri Ankara, biri İzmir’de olmak üzere beş zührevi hastalıklar hastanesiyle 19 zührevi hastalıklar dispanser polikliniği hizmet vermiştir (46). Penisilinin tedaviye eklenmesiyle tedavi süreleri kısalmıştır. 1957 yılında kabul edilen yeni Frengi Tedavi Yönetmeliği ile kısa sürede ve etkili bir tedavi olanağı sağlanmış ve bu yönetmelik 1964 yılında tekrar gözden geçirilerek son şeklini almıştır. 1961 yılında yayımlanan genelgede memleketimizde yeni frengi olgularının artmakta olduğu belirtilmiştir. Ahlak zabıtasınca fuhuş yapanların ve bu halleri mahalli fuhuşla mücadele komisyonlarınca da tespit edilmiş olanların her on günde bir zührevi muayeneden geçirilmeleri gereği bildirilmiştir.
Devlet İstatistik Enstitüsü’nün verilerine göre 1991 yılında 16 deri ve tenasül hastalıkları dispanseri mevcut iken 1998’de 12 dispanser hizmet vermektedir. 1991’de 3785 kişi kaydedilmiştir. Ayrıca bir adet Lepra-Deri ve Zührevi Hastalıklar Hastanesi ve 2014 yılı ilk altı ay verilerine göre 209 yeni olgumuz mevcuttur (47).
Sonuç olarak, frengi modern tedavi olanakları sayesinde toplumsal sorun olmaktan çıkmış durumdadır. 1915 yılında çıkarılan nizamnameyle başlayan frengi savaşımı en son 1983 yılında çıkarılan yönetmeliğin 06.07.2019 tarihinde çıkarılan bir yönetmelikle yürürlükten kaldırılmasıyla resmen sona ermiştir.
LEPRA (CÜZAM)

Resim 14. Prof. Dr. Ethem Utku.

Resim 15. Prof. Dr. Türkan Saylan.
Oluşturduğu anatomik bozukluklar nedeniyle insanlık tarihi boyunca en korkutucu hastalıklardan biri olan cüzam, birçok edebi esere konu olmuş tarihi bir hastalıktır. Birçok dinde cüzamlıların Tanrı tarafından cezalandırılmış kabul edilmesi ve insandan insana çok yakın temasla bulaşması nedeniyle bu hastalar toplumdan dışlanmışlar, en ilkel koşullarda tecrit edilmişlerdir. Sinema tarihinin şaheserlerinden olan 1959 yapımı Ben-Hur filminde de cüzam konusu işlenmiştir.
Anadolu topraklarında antik çağlardan beri varlığı bilinen cüzam savaşında Bizans döneminde başta İstanbul (5 adet) olmak üzere Anadolu’da çok sayıda cüzam ünitesi (Leprözöri) bulunduğu, Osmanlı döneminde de imparatorluğun her tarafında cüzam ünitesi (cüzamhane-miskinhane) varlığı bildirilmektedir. (48,49). Osmanlı İmparatorluğu zamanında (19. yüzyıl sonları), Dr. Dimitros Zambako Paşa’ya göre memlekette 600 000’den fazla lepralı vardı. Üsküdar’da, Karacaahmet yanındaki tekkede hasta sayısının 25-40 olduğu kaydedilmişti. Prof. Dr. Mazhar Osman Usman, hastaları Toptaşı’ndaki Akıl Hastanesi’nin bir koğuşuna taşımıştır. Bu hastane 1919 yılında Bakırköy’e taşınınca, lepralılar da hastaneden epey uzakta inşa edilen 28. Servis adı verilen bir bölüme taşınmıştır. Dr. Mazhar Osman, Sağlık Bakanlığı işbirliğiyle 1941 yılında Elazığ Cüzzam Hastanesi’ni de inşa ettirmiştir (50). Prof. Dr. Etem Utku 1961 yılında yayınladığı Lepra ve Modern Anlamı kitabında 20 000 lepralıdan söz etmektedir (51). Aynı yıllarda Sağlık Bakanlığı istatistiklerine göre ise 1964 yılında toplam 3439, 1967’de toplam 3429 olgudan söz edilmektedir. Cüzam Savaşı çalışmaları bakanlık bünyesindeki Sağlık İşleri Genel Müdürlüğü tarafından yürütülmektedir. Cüzam savaşı çalışmalarını yürütmek üzere 1962 yılında Genel Müdürlüğe bağlı olarak Ankara, Bitlis, Erzurum, Kars, Maraş, Muş, Sivas ve Van illerinde olmak üzere 9 cüzam savaş dispanseri açılmış, daha sonra 2 dispanser daha açılarak dispanser sayısı 11’e çıkarılmıştır. Diğer taraftan Elâzığ’da 265 yataklı cüzam hastanesi, Ankara’da Ankara Üniversitesi Tıp Fakültesi Cebeci kampüsünde 60 yataklı Lepra Eğitim ve Araştırma Ünitesi ile İstanbul Bakırköy Akıl ve Sinir Hastalıkları Hastanesi bünyesindeki 100 yataklı Cüzamlılar Pavyonu yataklı tedavi kurumu olarak hizmet vermiştir (46).
1980’li yıllardan itibaren etkin tedavisi bilinen lepra olgularının sayısı gerek dünyada gerekse ülkemizde giderek azalmaktadır. Yeni olguların %81’inin ortaya çıktığı Hindistan, Brezilya ve Endonezya’da her yıl 10 000’den fazla yeni olgu görülmektedir. Sağlık Bakanlığı verilerine göre Türkiye’de 570 kayıtlı cüzzam hastası bulunduğu kaydedilmektedir. (52). Halen Elazığ Cüzam Hastanesi kapatılarak Devlet Hastanesine dönüştürülmüş olup hastaları Palyatif Servis adı verilen bir serviste bakım altındadır. İstanbul’daki hastane Deri ve Zührevi Hastalıklar Hastanesi ile birleştirilerek hizmet vermeye devam etmektedir. Ankara’da ise Ankara Üniversitesi Tıp Fakültesi Dermatoloji Anabilim Dalı’na bağlı merkez hasta yokluğu nedeniyle kapatılmıştır.
Lepra savaşımındaki başarı öyküsünde ülkemizde 2 isim unutulmaması ve saygıyla anılması gerekenlerin başında gelmektedir. Bunlardan birincisi, Türkiye’de lepraya dikkati çeken, ilk çalışmaları başlatan, lepra savaşının temellerini oluşturan Prof. Dr. Etem Utku’dur (Resim 14). Kendisi lepra çalışmaları sırasında 1964 yılında Van-Hakkari yolunda trafik kazasında yaşamını yitirmiştir. İkincisi ise yakın bir geçmişte yitirdiğimiz, tüm dünyanın çok iyi tanıdığı Prof. Dr. Türkan Saylan’dır (Resim 15). Bu iki büyük insan lepralılarla bütünleşmişler ve lepranın yalnızca bir hastalık değil aynı zamanda sosyokültürel bir olay olduğunu tüm kamuoyuna kabul ettirmişlerdir. Her ikisini de rahmet ve minnetle anıyorum.
Yukarıda anlatılan savaşım çalışmalarında başarıya, özellikle aşısı olan hastalıklara karşı aşıların Sultan II. Abdülhamit döneminden başlayarak ülkede üretilmesi gayretleri sayesinde ulaşılmıştır. 1980’li yılların ortalarına kadar ülkenin rutin aşı ve serum ihtiyacının hemen tümünü karşılayan Refik Saydam Merkez Hıfzıssıhha Enstitüsü o yıllardan itibaren mevcut iktidar tarafından piyasa ekonomisi gerekçesiyle adım adım çökertilmiş ve üretim yapamaz hale getirilmiştir. Bugünlerde antijenden başlayarak difteri, boğmaca, tetanoz aşısı üretimi çalışmalarının yerli ve milli aşı sloganıyla tekrar başlatıldığını sevinerek öğrenmiş bulunuyorum.
Çıkar Çatışması
Yazar herhangi bir çıkar çatışması bildirmemiştir.
Referanslar
- Türkiye Büyük Millet Meclisi Zabıt Ceridesi, Dönem II, Toplantı 1, XIX (1925), 9.
- Tunçman ZM. İstanbul Kuduz Müessesinin Kuruluşunun 70’inci Yıl Dönümü Münasebetiyle 1887-1957. İstanbul: 1957: 57-8.
- Öztek Z. Halk Dilinde Sağlık Deyişleri Sözlüğü, Ankara: Türk Dil Kurumu, 1992.
- Başustaoğlu A. Osmanlı’dan Cumhuriyet’e Mikrobiyoloji Tarihimize Bakış 1850-1923. Ankara: Klinik Mikrobiyoloji Uzmanlık Derneği, 2011: 81-91.
- Osman Ergin, İstanbul Tıp Mektepleri Enstitüleri ve Cemiyetleri¸ İstanbul 1940. 59-67.
- Unat EK. Osmanlı İmparatorluğunda Bakteriyoloji ve Viroloji. İstanbul: İ.Ü. Cerrahpaşa Tıp Fakültesi, 1970: 52.
- Topuzlu C. İstibdat-Meşrutiyet-Cumhuriyet Devirlerinde 80 Yıllık Hatıralarım. İstanbul: Topuzlu Yayınları, 1982: 100.
- Gümüşoğlu F. Türkiye’nin Pasteur’ü Dr. Z. Muammer Tunçman. İstanbul: Berfin Yayınları, 2001: 14-5.
- Tekir S. Türkiye Cumhuriyeti’nde kuduz ile mücadele çalışmaları (1923-1950). In: Büke Ç, Köse Ş, Çakmak F, Akçiçek E, eds. Tarihsel Süreçte Anadolu’da Kuduz. Ankara: Gece Akademi, 2018: 307-30.
- Başustaoğlu A. Osmanlı’dan Cumhuriyet’e Mikrobiyoloji Tarihimize Bakış 1850-1923. Ankara: Klinik Mikrobiyoloji Uzmanlık Derneği, 2011: 136-172.
- Başustaoğlu A. Bir Nefes Sıhhat. Tevfik Sağlam’ın Yaşamı. İstanbul: İş Bankası Kültür Yayınları, 2016.
- Ayar M. Osmanlı Devleti’nde Kolera. İstanbul Örneği (1892-1895) [Doktora Tezi]. İstanbul: T.C. Marmara Üniversitesi Türkiyat Araştırmaları Enstitüsü Tarih Anabilim Dalı Yakınçağ Tarihi Bilim Dalı, 2007.
- Yıldırım N. Osmanlı Devleti’nde kolera aşısı. Mostar Aylık Kültür Aktüalite Dergisi. 2009; 58: 14.
- Tuğluoğlu F. Türkiye’de sıtma mücadelesi (1924-1950). T Parazitol Derg. 2008; 32(4): 351–9.
- Unat EK. Türkiye Cumhuriyeti’nde Atatürk döneminde bulaşıcı hastalıklarla savaş. Cerrahpaşa Tıp Fak Derg. 1981: 12(Suppl.): 304.
- Türkiye Büyük Millet Meclisi Zabıt Ceridesi. Devre: 1, İçtima senesi: 1, 13. İçtima. 1336 s.241.
- Ak B. Türkiye Cumhuriyeti’nde sağlık hizmetleri. In: Güzel HC, Çiçek K, Koca S, eds. Türkler Ansiklopedisi. 17. Cilt. Ankara: Yeni Türkiye Yayınları, 2002: 419-35.
- Özkaya H. Cumhuriyet döneminde bulaşıcı hastalıklarla mücadele. Türkiye Aile Hekimliği Dergisi. 2016; 20(2): 77-84
- Çeltik Ekimi Kanunu. Resmi Gazete. Sayı 3337, 23 Haziran 1936.
- Nikiforuk A. Mahşerin Dördüncü Atlısı. Salgın ve Bulaşıcı Hastalıklar Tarihi. 5. Baskı. İstanbul: İletişim Yayınları, 2007; 28.
- Kratz FW, Bridges CB. Malaria control in Turkey. Public Health Reports (1896-1970). 1956; 71(4): 409-16.
- Yıldırım RC, Yıldırım U. Dünyayı ve Türkiye’yi tehdit eden bir hastalık: Sıtma. Sürekli Tıp Eğitimi Derg. 2000; 9(8): 17-9.
- Alver O, Yılmaz E, Akçağlar S, Töre O. Bursa’da sıtma. Turkiye Parazitol. Derg. 2007; 31(4): 249-55.
- Sağlık İstatistikleri Yıllığı 2017 [İnternet]. Ankara: Türkiye Cumhuriyeti Sağlık Bakanlığı Sağlık Bilgi Sistemleri Genel Müdürlüğü [erişim 23 Ocak 2016]. https://www.saglik.gov.tr/TR,52696/saglik-istatistikleri-yilligi-2017-yayinlanmistir.html.
- Barış Yİ. Osmanlı Padişahlarının Yaşamlarından Kesitler, Hastalıkları ve Ölüm Sebepleri. Ankara: Bilimsel Tıp Yayınevi, 2002.
- Terzioğlu A, Seber E. Şişli Etfal Hastanesi (Hamidiye Etfal Hastane-i Alisi) 100. Yılı. İstanbul: İstanbul Şişli Hamidiye Etfal Eğitim ve Araştırma Hastanesi, 1999.
- Aksu M. Tıp Tarihi Açısından Türkiye’de Verem Savaşı. Ankara: Türkiye Ulusal Verem Savaşı Dernekleri Federasyonu, 2007: 161-70.
- Gökçe Tİ. İstanbul Verem Savaşı Derneğinin Kuruluşu Gelişimi ve Çalışmaları. İstanbul: İstanbul Verem Savaşı Derneği, 1972: 7-18, 306-18, 413-9.
- Seber E. Tüberkülozun dünü. Ankem Derg. 2010; 24(Suppl. 2): 52-60.
- Aksu M. Türkiye’deki tüberküloz mücadelesinde ikinci Milli Tıp Kongresi’nin yeri. IX. Türk Tıp Tarihi Kongresi (24-27 Mayıs 2006, Kayseri) Kitabı. 509-10.
- Yıldırım N. İstanbul’un Sağlık Tarihi. İstanbul: İstanbul Üniversitesi, 2010: 96.
- Ceyhan İ, Saygan MB, Saniç A, Tarhan G. Tüberkülozda bakteriyolojik tanı. In: VI. Tüberküloz Laboratuvar Tanı Yöntemleri Uygulamaları Kursu (18-21 Ekim 2007) Kitabı. Ankara: Klimik ve RSHMB, 2007: 1-4.
- Gümüşlü F. Türkiye’de verem savaş hizmetleri. In: 24. Ulusal Tüberküloz ve Göğüs Hastalıkları Kongresi (16-18 Kasım 2006, Konya) Kitabı. Ankara: Türkiye Ulusal Verem Savaşı Dernekleri Federasyonu, 2007: 11-4.
- Özkara Ş: Dünyada ve Türkiye’de tüberküloz. In: V. Tüberküloz Sempozyumu ve VI. Tüberküloz Laboratuvar Tanı Yöntemleri Uygulamaları Kursu (18-21 Ekim 2007) Kitabı. Ankara: Klimik ve RSHMB, 2007: 15-20.
- Türkiye’de Verem Savaşı Raporu [İnternet]. Ankara: T.C. Sağlık Bakanlığı Verem Savaşı Dairesi Başkanlığı [erişim 23 Ocak 2016]. https://hsgm.saglik.gov.tr/depo/birimler/tuberkuloz_db/raporlar/Turkiyede_Verem_Savasi_2009_Raporu.pdf?type=file.
- Türkiye Ulusal Verem Savaşı Dernekleri Federasyonu [İnternet]. Ankara: Türkiye Ulusal Verem Savaşı Dernekleri Federasyonu [erişim 23 Ocak 2016]. https://www.verem.org.tr.
- Unat EK. Dünya’da ve Türkiye’de 1850 Yılından Sonra Tıp Dallarındaki İlerlemelerin Tarihi. İstanbul: Cerrahpaşa Tıp Fakültesi Vakfı Yayınları, 1988: 41-54, 114-9, 229-47.
- Yolsal N, Malat G, Dişçi R, Örkün M, Kılıçaslan Z. Türkiye’de tüberküloz ilaçlarına direnç sorununun 1984-1989 ve 1990-1995 yılları için karşılaştırılması: Meta-analiz. Klimik Derg. 1998; 11(1): 6-9.
- Doğan H. Cumhuriyet döneminde Adıyaman ve Besni’de trahom (1925-1975). Gaziantep University Journal of Social Sciences. 2017; 16(2): 461-89.
- Özer S. Türkiye’de trahomla mücadele (1925-1945). Ankara Üniversitesi Türk İnkılâp Tarihi Enstitüsü Atatürk Yolu Dergisi. 2014; 54: 121-52.
- Hot İ. Ülkemizde trahom ile mücadele. Türkiye Klinikleri Tıp Etiği-Hukuku-Tarihi Dergisi. 2003; 11(1): 22-9.
- Mercan B. XIX. Yüzyılda Osmanlı’da Çiçek Salgınları ve Çiçek Hastalığı ile Mücadele [Yüksek Lisans Tezi]. Kırklareli: Kırklareli Üniversitesi Sosyal Bilimler Enstitüsü Tarih Anabilim Dalı, 2017.
- Dünya Sağlık Örgütü, Sağlık Bakanlığı’nın İsteği Üzerine Türkiye’ye 10 Bin Doz Çiçek Aşısı Gönderdi… 10 Bin Doz Çiçek Aşısı Türkiye’de [İnternet]. Ankara: Türk Tabipleri Birliği, Tıp Dünyası [erişim 23 Ocak 2016]. http://www.ttb.org.tr/TD/TD102/10.php.
- Uzluk FN. Frengi, bunun sirayet tarzı, tarihçesi II. Ülkemiz. 1967; (9-10): 4-5.
- Kastamonu Vilayeti ve Bolu Sancağı Frengi Mücadelesi Teşkilat-ı Sıhhiyesi Nizamnamesi. Sıhhiye Mecmuası. 1331; 3: 524-6.
- Murat A. Osmanlı döneminden günümüze Türkiye’de dermatolojinin gelişimi [İnternet]. İstanbul: İstanbul Tıp Fakültesi [erişim 25 Ocak 2016]. http://www.itf.istanbul.edu.tr/dermatoloji/dermtarih.htm.
- Hot İ. Ülkemizde frengi hastalığı ile mücadele. Türkiye Klinikleri Tıp Etiği-Hukuku-Tarihi Dergisi. 2004; 12(1): 36-43.
- Sütlaş M. Başlangıcından bugüne lepra tarihi. Türkiye Klinikleri Tıp Etiği-Hukuku-Tarihi Dergisi. 2002; 10(2): 144-55.
- Başer S. Başlangıcından Bugüne Kadar İstanbul’da Kurulan Lepra Hastaneleri [Yüksek Lisans Tezi]. İstanbul: İstanbul Üniversitesi Sağlık Bilimleri Enstitüsü Deontoloji ve Tıp Tarihi Anabilim Dalı, 1992.
- Yüksel A. Sunum. Bursa Tabip Odası 10.05.2019. Cüzzamla Savaş Derneği.
- Utku E. Lepra ve Modern Anlamı. Ankara: San Matbaası, 1961.
- 80. Yılda Tedavi Hizmetleri (1923-2003) [İnternet]. Ankara: Sağlık Bakanlığı Tedavi Hizmetleri Genel Müdürlüğü [erişim 23 Ocak 2016]. https://saglik.gov.tr/Eklenti/1441,80yc4b1l20kitap-sonpdf.pdf?.