En Çok Okunanlar
Özet
Şiddetli akut solunum sendromu virusu (SARS-CoV-2)’nun neden olduğu koronavirus hastalığı 2019 (COVID-19), 11 Mart 2020’de Dünya Sağlık Örgütü tarafından pandemi ilan edildikten sonra, kısa sürede büyük bir küresel sağlık tehdidi haline geldi. COVID-19’un gelişiminde viral, çevresel ve konak faktörleri rol oynamaktadır. Hastalık; yaşlılar ve erkeklerin yanı sıra diabetes mellitus, hipertansiyon, kardiyovasküler hastalık, kronik böbrek hastalığı ve malignitesi olan kişilerde daha yaygındır. Yoğun bakıma yatışı ve mortaliteyi tahmin etmek için kullanılan bazı risk skorları olmakla birlikte COVID-19’a özgül değildirler. Yüksek riskli bireylerin belirlenmesi ve infeksiyonlarının önlenmesi hastalıkta mortaliteyi azaltabilir.
Öne Çıkanlar
- Dünya Sağlık Örgütü tarafından pandemi olarak ilan edilen COVID-19, asemptomatik seyredebileceği gibi hafif üst solunum yolu infeksiyonundan ciddi pnömoni, çoklu organ yetmezliği ve tromboembolik komplikasyonlara kadar değişen farklı klinik tablolara neden olabilmektedir.
- Hastalığa bağlı mortalite %2 civarında olmakla birlikte; özellikle riskli ve hastanede yatış gerektiren ağır seyirli hastalarda bu oran %40’lara, YBÜ’de mekanik ventilasyona bağlı izlenen kritik hasta grubunda da %80’lere kadar çıkabilmektedir.
- Hastalığa yakalanma risk faktörleri arasında; ileri yaş, obezite, eşlik eden hipertansiyon, kardiyovasküler hastalık, diabetes mellitus gibi kronik hastalıklar, maligniteler, immünosüpresif tedavi veya hastalık, organ nakli, kronik böbrek yetmezliği ve sigara kullanımı yer almaktadır.
- Yüksek riskli bireylerin belirlenmesi, kronik hastalıkların yakın takibi ve kontrol altına alınması COVID-19 hastalık seyrini olumlu yönde değiştirebilmektedir.
- Yoğun bakıma yatışı ve mortaliteyi tahmin etmek için kullanılan bazı risk skorları olsa da henüz COVID-19’a özgül değildir.
- Maske, sosyal mesafe ve hijyenin yanı sıra yaygın ve etkili aşılamanın toplumda infeksiyon riskini azaltacağı unutulmamalıdır.
GİRİŞ
Dünya Sağlık Örgütü (DSÖ) tarafından 11 Mart 2020 tarihinde pandemi olarak ilan edilen “Severe Acute Respiratory Syndrome Coronavirus-2” (SARS-CoV-2) etkenli koronavirus ilişkili hastalık-19 (COVID-19), tüm dünyada 235 milyondan fazla insanı infekte etmiş 4.8 milyondan fazla hastanın da yaşamını yitirmesine neden olmuştur (1). Morbidite ve mortalitesi büyük ölçüde viral pnömoniye bağlı akut solunum yetmezliği sendromu (ARDS)’ndan kaynaklanan COVID-19, asemptomatik seyredebileceği gibi hafif üst solunum yolu infeksiyonundan ciddi pnömoni, çoklu organ yetmezliği ve tromboembolik komplikasyonlara kadar değişen farklı klinik tablolara neden olabilmektedir (2, 3).
Hastalığın durumuna göre klinik sınıflandırma; hafif, orta, şiddetli ve kritik seyirli olarak yapılmaktadır. Hafif olgularda semptomlar ılımlı olup görüntülemede bulgu saptanmaz. Orta seyirli olgularda ateş ve solunum yolu infeksiyonu semptomları; görüntülemelerde de pnömoni bulgusu gözlenebilir. Öksürük ve nefes darlığı yakınması olan, solunum sayısı 24-30/dk arasında, oda havasında SpO2<%94 ve oksijen desteği gerektiren hastalar “ağır seyirli”; solunum sayısı>30/dk, oda havasında SpO2<%90 ve mekanik ventilasyon ya da ekstrakorporal membran oksijenizasyonu (ECMO) ihtiyacı olan, sepsis tablosunda, organ yetmezliği gelişmiş olan hastalar ise “kritik seyirli” olarak kabul edilmektedir (4). COVID-19 tanısıyla izlenen hastaların yaklaşık %14’ü hastalığı ağır tabloda, %5’i de kritik tabloda geçirmektedir. Hastaların %10 kadarının hastaneye yatışı gerekmekte ve hastaneye yatanların %10’u da yoğun bakım ünitesi (YBÜ)’nde takip edilmektedir (4).
Genel olarak değerlendirildiğinde COVID-19’a bağlı mortalite %2 civarında olmakla birlikte, özellikle riskli ve hastanede yatış gerektiren ağır seyirli hastalarda bu oran %40’lara, YBÜ’de mekanik ventilasyona bağlı izlenen kritik hasta grubunda da %80’lere kadar çıkabilmektedir (5, 6).
COVID-19’A YAKALANMA RİSKİNİ ARTIRAN FAKTÖRLER
SARS-CoV-2 pandemisi ile ilgili araştırmalar arttıkça hastalığa yakalanma yolları, hastalık gelişimini tetikleyen durumlar ve hastalığı şiddetlendiren faktörler hakkında bilgiler de artmaktadır. COVID-19’a yakalanmada ve hastalık gelişiminde etkili faktörler irdelendiğinde aşağıdaki gruplama yapılabilir (7);
- Virusa ait özellikler; viral evrim, yeni varyantlar ve virus yükü,
- Virusun bulaşabilirliği; bulaşma yolları, bulaştırıcılık,
- Konak özellikleri; yaş, cinsiyet, konağın immün durumu, genetik altyapısı, vücut kitle indeksi (VKİ),
- Komorbid durumlar; eşlik eden kronik hastalık varlığı (hipertansiyon, kardiyovasküler hastalık, diyabet, kronik akciğer hastalığı, böbrek hastalıkları, malignite, vb.),
- Çevresel etmenler; kalabalık ortam, düşük eğitim seviyesi, sağlık çalışanı olma, yetersiz havalanma, tütün ve ürünleri kullanımı.
SARS-CoV-2 ile infekte hastaların %80’inin durumu asemptomatik seyretmektedir. Ancak asemptomatik bireyler de hastalığı bulaştırmaktadır. Semptomlar olmadan da virus saçılımı olabilir ve bu durum bulaştırıcılıkta önemli rol oynamaktadır (8).
Bulaştırıcılık ve infeksiyon gelişiminde viral yükün öneminin araştırıldığı bir çalışmada, COVID-19 tanılı 282 hasta ve temaslıları izlenmiş, PCR ile viral yükleri belirlenmiştir. İnfeksiyonun yayılmasında ev içi bulaşmanın önemli (%51) olduğu ve viral yükün artmasıyla hem hastalığın semptomatik olduğu hem de inkübasyon döneminin kısaldığı (viral yük log > 10 çok anlamlı) saptanmıştır (9).
SARS-CoV-2 pandemisi ilerledikçe yeni varyantlar ortaya çıkmaya devam etmektedir. Varyantların COVID-19 epidemiyolojisindeki etkisi incelendiğinde, bulaşıcılıkta ve virulansta artışın yanı sıra klinik hastalık seyrinde de değişikliklere neden olduğu gözlenmiştir. Dünyada son dönemde baskın hale gelen Delta (SARS-CoV-2 B.1.617.2) varyantı, önceki varyantlardan daha bulaşıcıdır. Dünya Sağlık Örgütü tarafından “endişe verici varyant” olarak tanımlanan Delta varyantının bulaşma hızı orijinal virusa göre yaklaşık iki kat fazladır. İlk varyantla infekte birey, öncesinde ortalama 2-2.5 kişiyi infekte ederken, yeni varyant yaklaşık 5 kişiyi infekte edebilmektedir (10).
COVID-19 salgınında infeksiyon gelişimi ve olgu fatalite hızlarını artıran risk faktörleri arasında kronik hastalıklar, tüm dünyada ölüm nedenlerinin başında gelmektedir (11). Hastalığa yakalanma risk faktörleri incelendiğinde; ileri yaş, özellikle eşlik eden hipertansiyon (HT), kardiyovasküler hastalık (KVH), diabetes mellitus (DM), kronik akciğer hastalığı, başta hematolojik olmak üzere maligniteler, immünosüpresif tedavi veya hastalık, organ nakli, kronik böbrek yetmezliği, obezite ve sigara kullanımı öne çıkmaktadır (2). Pandeminin başlangıcında Çin’den bildirilen ilk olgu serilerinde hem ağır hastalık hem de mortalite gelişimi erkek cinsiyet ve 60 yaş üstündeki hastalarda daha yüksek bildirilmiş olup ilerleyen dönemlerde de bu bilgi doğruluğunu korumuştur (5).
Yapılan çalışmalar ve gerçek yaşam verileri arttıkça kronik hastalıklar ile COVID-19 arasındaki ilişki daha da netleşmiştir. COVID-19 hastası 1139 kişi ile 11 390 sağlıklı bireyin oluşturduğu popülasyonun karşılaştırıldığı bir çalışmada, olgularda kontrol grubuna kıyasla daha yüksek oranda altta yatan KVH (RR:1.98) ve KVH için risk faktörü olduğu (RR:1.46) ayrıca yine olgularda HT (RR: 1.27), kronik obstüriktif akciğer hastalığı (KOAH) (RR: 1.35), DM (RR: 1.5), kalp yetmezliği (KY) (RR: 2.18) gibi komorbid hastalıkların kontrol grubuna göre daha sık bulunduğu gösterilmiştir (12). Yine İtalya’da COVID-19 nedeniyle ölen 355 hastadan oluşan bir alt grup çalışmasında önceden var olan komorbidite sayısı ortalama 2.7 olup yalnızca üç (%0.3) hastada altta yatan komorbidite saptanmamıştır (13).
İleri Yaş
Yaşlanma bağışıklık sisteminde değişikliklere neden olmaktadır. Özellikle ileri yaşlarda bağışıklık sisteminde meydana gelen değişikliklerle patojen tanıma, uyarı sinyali oluşturma ve temizleme fonksiyonlarında bozulma olmaktadır. İki özgül durumdan ilki “immunosenescence” olarak ifade edilen bağışıklık yaşlanması, diğeri de “inflammaging” denilen yaşa bağlı inflamasyonda artış ve dolayısıyla etkisiz uyarılmadır. Uyarılma etkisiz olunca inflamasyona etkin ve etkili yanıt oluşamamaktadır (14).
COVID-19’da hedef organ olan akciğer yaşlanmadan olumsuz etkilenmektedir. Yaşlanmayla, kazanılmış immün sistem aktivasyonu gecikir. Bu alanda SARS-CoV-2 virusu dışında yapılan çalışmalarda; yaşlı akciğerde virusun daha çok replike olabildiği, daha fazla proinflamatuar yanıt üretildiği ve ölüm riskinin arttığı vurgulanmıştır (15).
Çin Hastalık Kontrol ve Önleme Merkezi (Chinese Center for Disease Control and Prevention – CCDC)’nin verilerinde, 72 314 olguda genel olgu fatalite hızının %2.3 olduğu, ancak bu hızın 70-79 yaş aralığında %8, 80 yaş üstünde ise %14.5’e kadar yükseldiği belirtilmiştir (16). Yaşlanma, bu alanda gerek hastalanma gerekse hastalığın şiddetli seyretmesinde önemli risk oluşturmaktadır.
Cinsiyet
Hastalık toplum kökenli olup erkekler çalışma koşulları nedeniyle ev dışında ve kalabalık ortamlarda daha fazla bulunur. Ayrıca erkekler ve kadınlar arasında davranış farklılıkları hastalığa yakalanmada önemlidir. Yapılan gözlemler, kadınların özellikle sağlık tavsiyelerine daha uyumlu yaşaması, sosyal mesafe ve hijyene daha fazla dikkat etmesi sonucu erkeklere göre daha az hastalandıkları görüşünü ortaya çıkarmıştır (8).
Bireylerdeki SARS-CoV-2’ye duyarlılık konusunda yapılan genomik çalışmalarda, “a disintegrin and metalloproteaz 17 (ADAM17)” olarak adlandırılan transmembran proteinler incelenmiştir. Söz konusu proteinlerin, SARS-CoV-2’nin hücre yüzeyine tutunmasını sağlayan anjiyotensin dönüştürücü enzim 2 (ACE2) gibi yüzey proteinlerinin hücreden ayrılmasında/dökülmesinde rol oynadıkları saptanmıştır. Kadınlarda erkeklere göre çok yüksek olan estradiol, ADAM17 salınımını ve aktivasyonunu artırır. Akciğerde ve karaciğerde daha fazla eksprese edilen ADAM17 çözünür ve ACE2 miktarını artırarak SARS-CoV-2’nin hücrelere girişini engeller. Böylece hücre yüzeyine bağlanamayan virusun, infeksiyona neden olma olasılığı da kadınlarda daha düşük olmaktadır (17).
COVID-19 infeksiyonu gelişme riskinin araştırıldığı bir meta-analizde, 11 550 başlık taranmış ve 59’u araştırmaya dahil edilmiştir. Burada incelenen toplam 36 470 hasta verisine göre; infeksiyon gelişme riski (RR: 1.08), şiddetli COVID-19 hastalığı riski (RR: 1.18), yoğun bakım ihtiyacı riski (RR: 1.38) ve yüksek ölüm riski (RR: 1.50) erkeklerde kadınlardan yüksek bulunmuştur. Aynı araştırmada 70 yaş ve üzeri hastaların daha yüksek infeksiyon riskine sahip (RR: 1.65, %95 GA) olduğu da belirlenmiştir (18).
Diabetes Mellitus
Diyabetik hastalarda, yüksek kan şekerine bağlı sitokinlerin glikozilasyonu, yardımcı T hücreleri 1 (Th-l) bağımlı sitokinlerin işlevini bozar. Hiperglisemide; oksidatif stres, pulmoner mikroanjiyopatik hasar ve pulmoner inflamasyon (tüberküloza benzer şekilde) COVID-19’a yatkınlığı artırmaktadır (18).
COVID-19’a en sık eşlik eden, hastalığın seyri ve mortalitesini etkileyen kronik hastalıklardan biri tip 2 DM’dir. Diyabet prevalansının %10.9 olduğu Çin’de, CCDC tarafından 2982 COVID-19 hastasının araştırıldığı çalışmada hastaların %5’inde DM saptanmıştır (19). SARS-CoV-2 infeksiyonu ve kronik komorbid hastalıkların ilişkisinin incelendiği 34 makaleyi kapsayan bir meta-analizde ise diyabetik hastaların diyabetik olmayanlara göre şiddetli hastalık geçirme risklerinin 2.6 kat fazla olduğu gösterilmiştir (20).
SARS-CoV-2 ile infekte olan diyabetik hastalar, özellikle de eşlik eden diğer komorbiditelerin varlığında ve ileri yaşta olmaları durumunda hastaneye yatırılarak yakın takip edilmelidir.
Obezite
Vücut kitle indeksi (VKİ)’nin artmasıyla (özellikle VKİ>25 kg/m²); anti-inflamatuar Th-2 ile düzenleyici T-hücreler baskılanır, proinflamatuar Th-1 ve Th-17 artar ve meydana gelen kronik inflamasyonla birlikte obez hastalarda infeksiyona yakalanma riski artar (20). COVID-19 gelişmesinde en yüksek risk faktörü olarak gösterilen obezitede, VKİ ≥25kg/m² olan hastalarda infekte olma riski yedi kata kadar (RR: 6.98) artmaktadır (21).
Hipertansiyon
Hipertansiyon, COVID-19 ile ilgili çalışmalarda en sık eşlik eden komorbiditedir (22). Amerika Birleşik Devletleri (ABD)’nden yapılan bir çalışmada, COVID-19 nedeniyle hastaneye yatırılan 1482 hastanın %89.3’ünde en az bir kronik hastalık saptanmış olup bunlar arasında HT %49.7 sıklık ile ilk sırada yer almıştır (23).
COVID-19 hastalarında, ARDS ve ölüm risk faktörlerinin incelendiği çalışmada, ARDS gelişen hastaların %27.4’ünde HT saptanırken, gelişmeyenlerde bu oran %13.7 olarak tespit edilmiştir. İki grup arasında istatistiksel olarak anlamlı fark elde edilmemişse de HT varlığı sadece hastalanmada değil, hastalığın şiddetinin artmasında da önemli risk faktörü olarak vurgulanmaktadır (24).
COVID-19 nedeniyle hastaneye yatırılan 5700 hastanın irdelendiği bir çalışmada, hastaların %89.3’ünde en az bir kronik hastalık varlığı tespit edilmiş olup bunlardan ilk 3 sırayı HT, obezite ve DM almaktadır. Hastaların yaş ortalamasının 63 olduğu da vurgulanmıştır. Çalışmada hastaların %14.2’si YBÜ’de izlenmiş ve bunların %21’i hayatını kaybetmiştir (25).
Kardiyovasküler Sistem Hastalıkları
COVID-19 hastalarında, eşlik eden komorbiditeler içerisinde KVH’nin sıklığı, DM ve HT’ye göre daha düşük olmakla birlikte infeksiyonun seyri ve mortalitesinde belirleyici olduğu sistematik bir meta-analizde gösterilmiştir (21). Benzer olarak, 1527 SARS-CoV-2 ile infekte hastanın dahil edildiği bir meta-analizde yoğun bakım ihtiyacı olanlarda KVH sıklığının yoğun bakım izlemi gerektirmeyenlere göre daha yüksek olduğu (RR:3.30) saptanmıştır (26).
Malignite
COVID-19’a yakalanma risk faktörleri arasında başta hematolojik olmak üzere maligniteler, immünosüpresif tedavi veya hastalık varlığı önemli yer tutmaktadır. Malignite hastalarının tedavi amacıyla sağlık kurumlarına gitmek zorunda olmaları, bağışıklık sistem baskılanmasına bağlı infekte olma risklerini artırır. COVID-19’a yakalandıktan sonra hem asıl hastalıklarının ilerlemesi hem de kemoterapi ve/veya radyoterapilere ara verilmek zorunda kalınması gibi durumlara bağlı olarak hastalarda şiddetli COVID-19 gelişme riskinin yüksek olduğu gösterilmiştir (27).
Toplam 218 COVID-19 maligniteli hastanın dahil edildiği çalışmada, hastaların %28’i eksitus olmuştur; olgu fatalite hızı %37 olup bunlardan %37’si hematolojik malignite, %25’i de solid tümörlü hastadır. Olgu fatalite hızını artıran en önemli durumlar ileri yaş, çoklu komorbiditeler ve hastaların YBÜ desteğine ihtiyaç duyması olarak belirtilmiştir (28).
Kronik Böbrek Hastalığı
Son dönem böbrek yetmezliği olan hastalarda infeksiyon gelişme riski ve infeksiyona bağlı ölüm riski yüksek saptanmış; artan infeksiyon riskinin düzensiz bir bağışıklık sistemi ile ilgili olabileceği belirtilmiştir (29). Aynı araştırmada COVID-19 hastalarında böbrek yetmezliği olanlarda ölüm oranı %31.7 iken olmayanlarda %25.4 olduğu, komorbid durumlarla daha da yükseldiği saptanmıştır.
Kronik Obstrüktif Akciğer Hastalığı
Kronik obstrüktif akciğer hastalığı (KOAH) araya giren diğer viral solunum yolu infeksiyonlarıyla alevlenmekteyse de SARS-CoV-2 ile hastane başvuru sıklığında artışa rastlanmamıştır (30). Pandeminin ilk ortaya çıktığı Çin’de, COVID-19 hasta klinik özelliklerinin irdelendiği sistematik bir derlemede, kronik akciğer hastalığı oranı %0.0-17.0 (medyan %2) arasında saptanmıştır (30).
İtalya’da yapılan bir çalışmanın sonuçlarına göre, SARS-CoV-2 infeksiyonu tanısıyla hayatını kaybedenlerin ortalama yaşı 80 iken, yoğun bakım desteği gerekenlerde ortalama yaş 67 olarak bulunmuştur. Bu durum, Avrupa’da en fazla yaşlı popülasyona sahip olan ülkedeki yaşlı popülasyonda sigara içenlerin sayısal fazlalığı ve KOAH veya iskemik kalp hastalığına sahip hastaların yüksek oranda olmasıyla ilişkilendirilmiştir (31). Dolayısıyla COVID-19 için KOAH doğrudan bir risk faktörü olmasa da eşlik eden diğer komorbid durumların varlığı infekte olma riskini artırabilmektedir.
Gebelik
Gebelerde, COVID-19’a yakalanma riski veya hastalığın klinik seyri ve pnömoni gelişimi gebe olmayan kadınlardakine benzer bulunmuştur (32). Gebelik dönemi sadece COVID-19 için değil diğer infeksiyonlar ve salgın hastalıklar açısından da riskli bir dönemdir. Hem annenin hem de bebeğin sağlığı açısından güvenli ortamın sağlanması önemli ve gereklidir (33).
HASTALIĞIN ŞİDDETLENME RİSKİNİ ARTIRAN FAKTÖRLER
COVID-19 patogenezinin yeterince açıklanamamış olmasının yanı sıra hastalığın seyri ve komplikasyonları konusunda da yeterli bilgi birikiminin olmaması, özellikle pandeminin başlangıcında hastaların izlemi konusunda sıkıntılara yol açmıştır. Özellikle ağır seyir olasılığı olup hastanede ya da YBÜ’de izlenmesi gereken hastaların doğru tespiti, hasta yükünün arttığı dönemde öne çıkan sorunların başında yer almıştır. Ağır seyir ve yoğun bakım izlemi için belirleyici olacak risk faktörlerinin tanımlanması, COVID-19 hastalarının ve pandeminin doğru yönetiminde çok önemlidir. Artan hasta yükü karşısında zora giren sağlık hizmetinin en efektif şekilde kullanılması için de riskli hastaların net şekilde ayırt edilmesi gereklidir. Aradan geçen neredeyse iki yıla yakın sürede riskli hastaları belirlemekte kullanılacak birçok parametre de tanımlanmıştır. Hastaneye başvuru anındaki semptomlardan en çok dispne ve ateş yüksekliği ağır seyirle ilişkilendirilmektedir (34, 35).
Hastalığın ağır seyri için tanımlanmış risk faktörleri yaş, cinsiyet, eşlik eden komorbiditeler ve klinik seyir sırasında prognozla ilişkilendirilmiş laboratuvar parametreleri olarak tanımlanmaktadır. Erkek hastalarda; ileri yaşın yanı sıra (>60), hipertansiyon, diyabet, obezite, kronik renal yetmezlik, kardiyovasküler hastalıklar, kronik obstrüktif akciğer hastalığı, immün yetmezlik varlığı gibi eşlik eden en az bir komorbid hastalık, COVID-19’un ağır geçirilme olasılığını artırmaktadır (2, 36). Kesinliği tam olarak kanıtlanmamış olmakla birlikte A kan grubuna sahip hastalarda, hastalığın daha ağır geçirilebileceği yönünde bilgiler de mevcuttur (37).
Obezite, ağır COVID-19 gelişimi için önemli bir risk faktörü olarak tanımlanmaktadır. Obez hastalarda mortalitenin 1.2 kat daha fazla olabileceği bildirilmiştir. Yine sedanter yaşamın obezite gibi önemli bir risk faktörü olduğu, hastalık öncesinde düzenli ve tempolu yürüyüş yapan hastalarda ağır hastalığın daha az sıklıkta olduğu da bildirilmektedir (37).
Hastalıkta olumsuz sonuçları belirleyen ve klinik gidişin ağırlaşabileceği yönünde öngörüde bulunulmasını sağlayan laboratuvar parametreleri; lenfosit sayısında azalma (özellikle CD4 pozitif T lenfositlerde) ve serum IL-6, ferritin, laktik dehidrogenaz ve C-reaktif protein (CRP) düzeylerinde artış olarak tanımlanmaktadır (30, 38). Tam kan incelemesinde; lökosit sayısı artışı, nötrofil (PNL) artışı ve lenfosit (L) azalması ile birlikte NLR/L oranı (nötrofilin lenfosite oranı:NLR) >3.2 olarak gözlenen hastaların ağır COVID-19 geçirme olasılığının yüksek olduğu bildirilmiştir (38). Literatürde bu oran mortalite ile ilişkili bulunmuş olup 38 çalışmanın değerlendirildiği bir meta-analizde NLR yüksek olan hastaların normal olanlara göre 2.7 kat daha fazla mortalite riski taşıdığı bildirilmektedir (39).
Birçok farklı çalışmada farklı eşik değerler bildirilmekle birlikte; genel olarak ferritinin >500mcg/L veya normal değerinden iki katından daha yüksek, IL-6’nın >7pg/ml ve CRP’nin >100mg/dl olması, ağır seyir ve mortalite ile ilişkili bulunmuştur (2, 40).
HASTALIĞIN İZLEMİNDE KULLANILAN SKORLAMALAR
Pandemi sürecinde; hastanelerdeki artan yük, sadece seçilmiş hastaların hastaneye yatırılmasını gerektirmektedir. Bu nedenle ağır seyredebilecek rahatsızlıklara sahip ve mutlaka hastanede izlem ve tedavisi gereken hastaların, hızlı ve pratik bir şekilde belirlenebilmesi büyük önem taşımaktadır. COVID-19 hastalarında kötü prognoz ve yatış gerektirecek hastaların seçilmesi için önceleri CURB-65 skoru, SOFA skoru, pnömoni ağırlık indeksi ve Charlson komorbidite indeksi (CCI) gibi skorlama sistemleri kullanılmış ancak daha sonra hızlı bir şekilde ve özgül olarak COVID-19 hastalarında ağırlık değerlendiren skorlama sistemleri geliştirilmiştir. Literatürdeki skorlama sistemlerinde bugüne kadar tanımlanmış ağır seyir belirleyici demografik, klinik ve laboratuvar parametreleri kullanılmaktadır. Bu sistemler kullanılarak hastaların YBÜ’ye alınıp alınmaması gerektiği ve mortalite olasılıkları hesaplanabilmektedir (41-43). MDCalc’ın internet sitesinde yer alan COVID-19 Kaynak Merkezi’nde farklı ülkelerin değişik hastanelerinde geliştirilmiş skorlama sistemleri yer almaktadır (44).
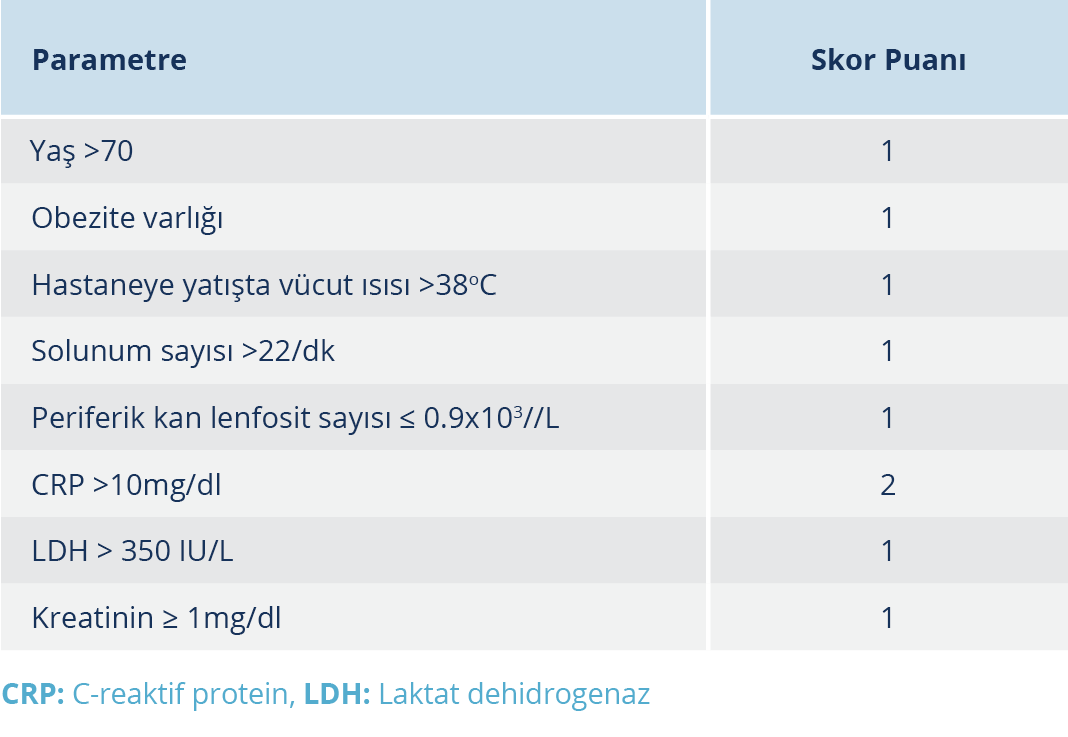
Skorlama sistemlerinden biri, pandemiden en çok etkilenen ve mortalitenin en fazla olduğu ülkelerden biri olan İtalya’da geliştirilen PREDI-CO skorlamasıdır. En fazla 9 puan verilebilen bu sistemde, hastalar Tablo 1’de gösterildiği gibi değerlendirilmekte olup skor puanı >3 olan hastaların %72 duyarlılık ve %86 özgüllük ile ağır seyirli COVID-19 geçireceği öngörülmektedir (45). Bir başka skorlama değerlendirilmesinde bir karar ağacı oluşturulmuş ve LDH>330 IU/L, NLR>6.9 ve CRP>27 mg/L ise bu hastaların mortal seyredebileceği bildirilmiştir (46).
Skorlama sistemleri; COVID-19 hastalarına doğru yaklaşım, hastalık evresinin doğru belirlenmesi ve uygun tedavi seçimi açısından yol göstericidir. Gelecekte daha da geliştirilebilecek nitelikteki bu sistemlerin kullanımının yaygınlaştırılması, yeni bir hastalık olan COVID-19’a uygunsuz ve farklı klinik yaklaşımların önlenmesi açısından önem taşımaktadır. Bununla birlikte güncellenerek değerlendirilen meta-analizlerde, henüz tam olarak doğru çalıştığı kanıtlanmış ve onaylanmış bir skorlama sistemi mevcut değildir (47).
Sonuç olarak, yüksek riskli bireylerin belirlenmesi, kronik hastalıkların yakın takibi ve kontrol altına alınması COVID-19 hastalık seyrini olumlu yönde değiştirebilecektir. Yoğun bakıma yatışı ve mortaliteyi tahmin etmek için kullanılan bazı risk skorları olsa da henüz COVID-19’a özgül değildir. Maske, sosyal mesafe, hijyen, yaygın ve etkili aşılamanın toplumda infeksiyon riskini azaltacağına inanıyoruz.
Danışman Değerlendirmesi
Bağımsız dış danışman.
Yazar Katkıları
Fikir/Kavram – S.T.; Tasarım – S.T.; Denetleme – S.T., N.D.; Veri Toplama ve/veya İşleme – S.T.; Analiz ve/veya Yorum – S.T., N.D.; Literatür Taraması – S.T., N.D.; Makale Yazımı – S.T., N.D.; Eleştirel İnceleme – S.T., N.D.
Çıkar Çatışması
Yazarlar herhangi bir çıkar çatışması bildirmemiştir.
Finansal Destek
Yazarlar finansal destek beyan etmemiştir.
Referanslar
- WHO Coronavirus (COVID-19) Dashboard [İnternet]. WHO. [erişim 04 Ekim 2021]. https://covid19.who.int/
- Guan W-J, Ni Z-Y, Hu Y, et al. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020;382:1708-20. [CrossRef]
- Zhou M, Zhang X, Qu J. Coronavirus disease 2019 (COVID-19): a clinical update. Front Med. 2020;14:126-35. [CrossRef]
- Bhimraj A, Morgan RL, Shumaker AH, et al. IDSA guidelines on the treatment and management of patients with COVID-19 [İnternet]. Infectious Diseases Society of America (IDSA). [erişim 04 Ekim 2021]. https://www.idsociety.org/practice-guideline/covid-19-guideline-treatment-and-management/
- Grasselli G, Greco M, Zanella A, et al. Risk factors associated with mortality among patients with COVID-19 in intensive care units in Lombardy, Italy. JAMA Intern Med. 2020;180(10):1-11. [CrossRef]
- Yang X, Yu Y, Xu J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single centered, retrospective, observational study. Lancet Respir Med. 2020;8(5):475-81. [CrossRef]
- Rashedi J, Mahdavi Poor B, Asgharzadeh V, et al. Risk Factors for COVID-19. Infez Med. 2020;28(4):469-74.
- Huang C, Wang Y, Li X, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020;395(10223):497-506. [CrossRef]
- Marks M, Millat-Martinez P, Ouchi D, et al. Transmission of COVID-19 in 282 clusters in Catalonia, Spain: a cohort study. Lancet Infect Dis. 2021;5:629-36. [CrossRef]
- Delta variant: What we know about the science [İnternet]. Centers for Disease Control and Prevention (CDC). [erişim 04 Ekim 2021]. https://www.cdc.gov/coronavirus/2019-ncov/variants/delta-variant.html
- Noncommunicable diseases [İnternet]. World Health Organization (WHO). [erişim 04 Ekim 2021]. https://www.who.int/news-room/fact-sheets/detail/noncommunicable-diseases
- de Abajo FJ, Rodriguez-Martin S, Lerma V, et al. Use of renin-angiotensin-aldosterone system inhibitors and risk of COVID-19 requiring admission to hospital: a case-population study. Lancet. 2020;395(10238):1705-14. [CrossRef]
- Onder G, Rezza G, Brusaferro S. Case-fatality rate and characteristics of patients dying in relation to COVID-19 in Italy. Jama. 2020;323(18):1775-6. [CrossRef]
- Mueller AL, McNamara MS, Sinclair DA. Why does COVID-19 disproportionately affect older people? Aging (Albany NY). 2020;12(10):9959-81. [CrossRef]
- Opal SM, Girard TD, Ely EW. The immunopathogenesis of sepsis in elderly patients. Clin Infect Dis. 2005;41 Suppl 7:S504-12. [CrossRef]
- Wu Z, McGoogan JM. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: Summary of a report of 72 314 cases from the Chinese Center for Disease Control and Prevention. JAMA. 2020;323(13):1239-42. [CrossRef]
- Rizzo P, Dalla Sega FV, Fortini F, Marracino L, Rapezzi C, Ferrari R. COVID-19 in the heart and the lungs: could we “Notch” the inflammatory storm? Basic Res Cardiol. 2020;115(3):31. [CrossRef]
- Pijls BG, Jolani S, Atherley A, et al. Demographic risk factors for COVID-19 infection, severity, ICU admission and death: a meta-analysis of 59 studies. BMJ Open. 2021;11(1):e044640. [CrossRef]
- Singh AK, Gupta R, Ghosh A, Misra A. Diabetes in COVID-19: Prevalence, pathophysiology, prognosis and practical considerations. Diabetes Metab Syndr. 2020;14(4):303-10. [CrossRef]
- Wang X, Fang X, Cai Z, Wu X, Gao X, Min J, et al. Comorbid chronic diseases and acute organ injuries are strongly correlated with disease severity and mortality among COVID-19 patients: a systemic review and meta-analysis. Research (Wash DC). 2020;2402961. [CrossRef]
- Kwok S, Adam S, Ho JH, et al. Obesity: A critical risk factor in the COVID-19 pandemic. Clin Obes. 2020;10(6):e12403. [CrossRef]
- Patel AB, Verma A. COVID-19 and angiotensin-converting enzyme inhibitors and angiotensin receptor blockers: what is the evidence? JAMA. 2020;323(18):1769-70. [CrossRef]
- Garg S, Kim L, Whitaker M, et al. Hospitalization rates and characteristics of patients hospitalized with laboratory-confirmed coronavirus disease 2019- COVID-NET, 14 States, March 1-30, 2020. MMWR Morb Mortal Wkly Rep. 2020;69(15):458- 64. [CrossRef]
- Wu C, Chen X, Cai Y, et al. Risk factors associated with acute respiratory distress syndrome and death in patients with coronavirus disease 2019 pneumonia in Wuhan, China. JAMA Intern Med. 2020;180(7):934-43. [CrossRef]
- Richardson S, Hirsch JS, Narasimhan M, et al. Presenting characteristics, comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City Area. JAMA. 2020;323(20):2052-59. [CrossRef]
- Li B, Yang J, Zhao F, et al. Prevalence and impact of cardiovascular metabolic diseases on COVID-19 in China. Clin Res Cardiol. 2020;109(5):531-8. [CrossRef]
- Lee KA, Ma W, Sikavi DR, et al; COPE consortium. Cancer and risk of COVID-19 through a general community survey. Oncologist. 2021;26(1):e182-5. [CrossRef]
- Mehta V, Goel S, Kabarriti R, et al. Case fatality rate of cancer patients with COVID-19 in a New York hospital system. Cancer Discov. 2020;10:935-41. [CrossRef]
- Ng JH, Hirsch JS, Wanchoo R, et al; Northwell COVID-19 Research Consortium and the Northwell Nephrology COVID-19 Research Consortium. Outcomes of patients with end-stage kidney disease hospitalized with COVID-19. Kidney Int. 2020;98(6):1530-9. [CrossRef]
- Fu L, Wang B, Yuan T, et al. Clinical characteristics of coronavirus disease 2019 (COVID-19) in China: A systematic review and meta-analysis. J Infect. 2020;80(6):656-65. [CrossRef]
- Boccia S, Ricciardi W, Ioannidis JPA. What other countries can learn from Italy during the COVID-19 pandemic. JAMA Intern Med. 2020;180(7):927-8. [CrossRef]
- Delahoy MJ, Whitaker M, O’Halloran A, et al. Characteristics and maternal and birth outcomes of hospitalized pregnant women with laboratory-confirmed COVID-19 — COVID-NET, 13 States, March 1–August 22, 2020. MMWR Morb Mortal Wkly Rep. 2020;69:1347-54. [CrossRef]
- Dashraath P, Wong JLJ, Karen Lim MX, et al. Coronavirus disease 2019 (COVID-19) pandemic and pregnancy. Am J Obstet Gynecol. 2020;222(6):521-31. [CrossRef]
- Jain V, Yuan J-M. Predictive symptoms and comorbidities for severe COVID-19 and intensive care unit admission: a systematic review and meta-analysis. Int J Public Health. 2020;65(5):533-46. [CrossRef]
- Qiu P, Zhou Y, Wang F, et al. Clinical characteristics, laboratory outcome characteristics, comorbidities, and complications of related COVID-19 deceased: a systematic review and meta-analysis. Aging Clin Exp Res. 2020;32(9):1869-78. [CrossRef]
- Xu J, Xiao W, Liang X, et al. A meta-analysis on the risk factors adjusted association between cardiovascular disease and COVID-19 severity. BNC Public Health. 2021;21(1):1533. [CrossRef]
- Baig BM, Abarian A, Baghaei S, et al. Assessment of the relationship between ABO blood group and susceptibility, severity, and mortality rates in COVID-19. Entomol Appl Sci Lett. 2021;8:32-6. [CrossRef]
- Henry BM, Santos de Oliviera MH, Benoit S, Plebani M, Lippi G. Hematologic, biochemical and immune biomarker abnormalities associated with severe illness and mortality in coronavirus disease 2019 (COVID-19): a meta-analysis. Clin Chem Lab Med. 2020;58(7):1021-8. [CrossRef]
- Simadibrata DM, Calvin J, Wijaya AD, Ibrahim NAA. Neutrophil-to-lymphocyte ratio on admission to predict the severity and mortality of COVID-19 patients: A meta-analysis. Am J Emerg Med. 2021;42:60-9. [CrossRef]
- Wang D, Hu B, Hu C, et al. Clinical characteristics of 138 hospitalized patients with 2019 Novel Coronavirus-infected pneumonia in Wuhan, China. JAMA. 2020;323(11):1061-9. [CrossRef]
- Zhao Z, Chen A, Hou W, et al. Prediction model and risk scores of ICU admission and mortality in COVID-19. PLoS One. 2020;15(7):e0236618. [CrossRef]
- Cho SY, Park SS, Song MK, Bae YY, Lee D-G, Kim DW. Prognosis score system to predict survival for COVID-19 cases: a Korean nationwide cohort study. J Med Internet Res. 2021;23(2):e26257. [CrossRef]
- Liang W, Liang H, Ou L, et al. Development and validation of a clinical risk score to predict the occurrence of critical illness in hospitalized patients with COVID-19. JAMA Intern Med. 2020;180(8):1081-9. [CrossRef]
- Core COVID-19 Calculators [İnternet]. MD+CALC COVID-19 Resource Center. [erişim 04 Ekim 2021]. https://www.mdcalc.com/covid-19
- Bartoletti M, Giannella M, Scudeller L, et al. Development and validation of a prediction model for severe respiratory failure in hospitalized patients with SARS-CoV-2 infection: a multicentre cohort study (PREDI-CO study). Clin Microbiol Infect. 2020;26(11):1545-53. [CrossRef]
- Yang Q, Li J, Zhang Z, et al. Clinical characteristics and a decision tree model to predict death outcome in severe COVID-19 patients. BMC Infect Dis. 2021;21:783. [CrossRef]
- Wynants L, Calster BV, Collins GS, et al. Predictions models for diagnosis and prognosis of covid-19: systematic review and critical appraisal. BMJ. 2020;369:m1328. [CrossRef]