En Çok Okunanlar
Özet
Amaç: Kan ve vücut sıvılarıyla riskli temaslar, dünya çapında önemli sorunlardan biridir. Bu çalışmada, riskli temasların bildirim sıklığını, koşullarını, yapılan müdahaleleri belirlemek ve iş güvenliğini artıracak infeksiyon kontrol önlemlerine yol gösterici olabilmek amaçlandı.
Yöntemler: Ocak 2013-Aralık 2022 tarihleri arasında sağlık çalışanlarının kan ve vücut sıvılarıyla riskli temasları değerlendirildi. İnfeksiyon Kontrol Komitesi (İKK) tarafından takip edilen kan ve vücut sıvılarıyla temas izlem formları retrospektif olarak incelendi. Ayrıca, riskli temasların aktif sürveyansı süresince saptanan sorunlara yönelik, İKK tarafından uygulanan düzenleyici faaliyetlerin ve izlem sürecindeki COVID-19 pandemisinin etkileri değerlendirildi.
Bulgular: On yıllık takip sürecinde; 625 sağlık çalışanında, 643 (%91.9)’ü kesici-delici alet yaralanması ve 57 (%8.1)’si cilt ve mukozal temas olmak üzere toplam 700 riskli temas saptandı. Riskli temasların 262 (%37.4)’si dahili birimlerde, 71 (%24.4)’i cerrahi birimlerde ve 112 (%16)’si acil serviste gerçekleşmişti. En sık bildirimde bulunan meslek grupları stajyerler, hemşireler ve temizlik personeliydi; başvuru sayıları sırasıyla 267 (%38), 185 (%26) ve 173 (%25) idi. Riskli temasların ortaya çıkma şekilleri değerlendirildiğinde; 215 (%30.7)’inin invazif girişim uygulamalarında, 108 (%15.4)’inin iğne ucu kapağını kapatırken ve 528 (%75)’inin iğne batması ile geliştiği belirlendi. Riskli temaslıların %13’ünün 72 saatten sonra İKK’ye başvurduğu ve %79’unun uygun kişisel koruyucu donanım (KKD) kullandığı saptandı. En yüksek KKD kullanımı %93 oranıyla COVID-19 pandemisinin başladığı 2020 yılında görüldü. 2013 yılında en sık riskli temas atık toplama sırasında gelişmiş olup yıllar içinde yapılan eğitimlerle yaralanmalar azaltılmıştı. Riskli temasların %32’sinde kaynak bilinmemekle birlikte, zamanla kaynağı bilinmeyen riskli temas oranlarında da azalma sağlandı. Kaynağı bilinen 478 riskli temasın 71 (%14.9)’i hepatit B, 35 (%7.3)’i hepatit C ve 7 (%1.5 )’si HIV’li hasta ile gerçekleşmişti. Riskli temasa maruz kalan hemşirelerin %96’sı, stajyerlerin %93’ü, doktorların %87’si, temizlik personelinin %56’sı ve diğer sağlık çalışanlarının %84’ü hepatit B’ye karşı bağışıklık kazanmıştı. Temas sonrası profilaksi yaklaşımı ile bir yıllık izlem sürecinde, hiçbir sağlık çalışanında hepatit B ve HIV infeksiyonu gelişmezken bir kişide anti-HCV pozitifliği tespit edildi.
Sonuç: Kesici-delici alet yaralanmaları önemli bir sorun olmaya devam etmektedir. Eğitim ve sorunun kaynağına yönelik düzenleyici faaliyetlerin etkisi yadsınamaz düzeydedir. Tüm sağlık kurumlarında, düzenli olarak kan ve vücut sıvılarıyla riskli temasların izlenmesi, sorunların ortaya konarak hedefe yönelik infeksiyon kontrol önlemlerinin oluşturulması ve periyodik eğitimlerin planlanması büyük önem taşımaktadır.
GİRİŞ
Sağlık çalışanlarının, hastane ortamlarında kan ve vücut sıvılarına maruziyeti dünya çapında yaygın ve ciddi mesleki risklerdendir (1,2). Söz konusu maruziyetlerin nedeni büyük ölçüde kesici ve delici alet yaralanması (KDAY) (%71) ve cilt ve mukoza teması (%29) kaynaklıdır (3). Amerika Birleşik Devletleri (ABD)’nde her yıl 300 000’den fazla sağlık çalışanının KDAY’lara maruz kaldığı tahmin edilmektedir (3). Bu durum kan ve vücut sıvılarına maruziyet kaynaklı infeksiyon riski nedeniyle önemli bir endişe kaynağıdır (4,5). Her ne kadar büyük çoğunluğu infeksiyon ile sonuçlanmamakla birlikte, kan ve vücut sıvılarıyla riskli temas sonucu gelişen infeksiyonlar mesleki bir tehdit olmaya devam etmektedir (5). Kan ve vücut sıvılarına maruz kalınması durumunda hepatit B virusu (HBV), hepatit C virusu (HCV) ve insan bağışıklık yetmezliği virusu (human immunodeficiency virus – HIV) gibi etkenlerin bulaşma riski tartışılmaz bir gerçektir. Ayrıca, bu riskli temaslar kan ve vücut sıvılarıyla bulaştığı bildirilen 60 patojen için de kaynak oluşturur (5,6). Sağlık çalışanları arasında KDAY’lara atfedilen yıllık infeksiyon sayıları; HBV için 66 000 (dağılım: 2400-240 000), HCV için 16 000 (dağılım: 6000-
86 000) ve HIV için 1000 (dağılım: 200-5000) olarak tahmin edilmektedir (7). Riskli temasların sonucunda gelişebilecek infeksiyonlar sağlık çalışanları arasında kaygı, korku ve depresyon gibi ruh sağlığını etkileyen stresli bir süreç yaşanmasına da neden olmaktadır. Ayrıca, söz konusu riskli temasların sonrasındaki takip süreci ve sonuçları hastanelere önemli ekonomik yük oluşturmaktadır; yapılan kan testleri, temas sonrası profilaksi, infeksiyöz patojenlerle oluşan infeksiyonların kısa ve uzun süreli tedavileri, iş gücü kaybı ve psikiyatrik destek en önemli maliyet unsurlarıdır (4). İnfeksiyonların tedavisi ve çalışma saatlerinin kaybı sonucu ortaya çıkan potansiyel masraflar hariç, tek bir KDAY’ın neden olduğu maliyet 110 Avro ile 272 Avro arasında değişmektedir (8,9). Kaynak hastada HBV, HCV veya HIV infeksiyonu varlığında maliyetin ortalama 1966 Avro olduğu bildirilmiştir (10). HBV’ye karşı aşı ile korunmak mümkün olup hepatit B aşısının mesleki maruziyet riski taşıyan tüm sağlık çalışanlarına uygulanması gerekirken aşılanma oranlarının yetersiz olduğu görülmektedir (5, 11-13). Yapılan çalışmalar, kan ve vücut sıvılarıyla riskli temasların bildirimlerinin yetersiz olduğunu da göstermektedir (14-16).
Ancak, bu sorunun ortaya konması ve kontrol önlemlerinin geliştirilebilmesi için riskli temasların aktif olarak izlenmesi ve bildirilmesi hayati önem taşımaktadır. Bu çalışmada amacımız; bir üniversite hastanesinde sağlık çalışanlarının kan ve vücut sıvılarına maruziyet durumlarının yıllar içindeki değişimini belirlenmek, İnfeksiyon Kontrol Komitesi (İKK) tarafından izlem sürecinde saptanan sorunlara yönelik düzenleyici faaliyetlerin bu riskli temaslar üzerindeki etkisini değerlendirmek ve iş sağlığı güvenliğini iyileştirecek uygulamalara yol gösterici olmaktır. Ayrıca çalışmamızda, COVID-19 pandemi sürecinin söz konusu riskli temaslar üzerindeki olumlu ve olumsuz etkilerini de değerlendirdik.
YÖNTEMLER
Bu çalışma, tıp fakültesi, sağlık meslek yüksek okulu ve sağlık bilimleri fakültesi ebelik/hemşirelik öğrencilerinin pratik uygulamalarının da yürütüldüğü, ortalama 743 yataklı, üçüncü basamak bir üniversite hastanesinde gerçekleştirildi. Hastanemizin yatak kapasitesi, 2013 yılında 709 iken 2022 yılında 826’ya yükselmiştir. Hastanedeki ortalama sağlık çalışanı sayısı 2243 olup, 2013 yılında 1817 olan sağlık çalışanı sayısı 2022 yılında 2904’e ulaşmıştır. Hastanede staj yapan tıp fakültesi öğrenci sayısı, 2013 yılında 583 iken 2022 yılında 869’a yükselmiştir. Ayrıca, sağlık hizmetleri meslek yüksek okulu ve sağlık bilimleri fakültesi ebelik/hemşirelik bölümü öğrencilerinden, aralıklı olarak, yılda yaklaşık 464 öğrenci hastanemizde staj görmektedir. Hastanemizin sağlık çalışanlarının cinsiyet dağılımı benzer olmakla birlikte, hemşirelerin çoğunluğunu kadınlar oluşturmaktadır. Hastanemizde staj yapan tıp fakültesi öğrencilerinin de cinsiyet dağılımı benzer olup ebelik/hemşirelik bölümü öğrencilerinin %75’ini kadınlar oluşturmaktadır.
Çalışmamızda, hastanemizdeki sağlık çalışanlarının 1 Ocak 2013 ve 31 Aralık 2022 tarihleri arasındaki riskli temasları değerlendirildi; söz konusu riskli temaslar, KDAY’ların yanı sıra deri ve mukoza ile kan ve vücut sıvılarıyla teması da içermektedir. Veriler, riskli temas sonrası İKK’ya başvuran ve infeksiyon kontrol hemşiresi tarafından doldurulan KDAY ve kan/vücut sıvılarıyla temas izlem formlarının retrospektif olarak değerlendirilmesiyle elde edildi. İzlem formunda; yaş, cinsiyet, meslek grubu, çalışılan birim, çalışma yılı, riskli temas tarihi, saati ve yeri, riskli temasın hangi aktivite sırasında ve nasıl geliştiği ve kişisel koruyucu donanım (KKD) kullanım durumu, kaynak hasta belli ise hastanın HBsAg, anti-HCV ve anti-HIV serolojisi, sağlık çalışanının temas bölgesi için yaptığı ilk müdahale uygulamaları ve hepatit B, hepatit C ve HIV yönünden bir yıllık izlem sonuçlarına ait bilgiler sorgulanmaktaydı. Formda, hastanemizde pratik uygulama yapan tıp fakültesi, sağlık hizmetleri meslek yüksek okulu ve ebelik/hemşirelik öğrencileri stajyer olarak gruplandırıldı.
Ayrıca, çalışma periyodu süresince İKK tarafından uygulanan düzenleyici faaliyetlerin riskli temaslar üzerindeki etkisi değerlendirildi. Bu faaliyetler; yeni başlayan sağlık çalışanlarına oryantasyon programı içinde ve tüm sağlık çalışanlarına her yıl en az bir kez verilen eğitimleri, İKK tarafından yürütülen riskli temas sürveyansı süresince riskli temas oranlarındaki artışa paralel olarak içeriği düzenlenerek sıklığı artırılan eğitimleri, riskli temas ile İKK’ya başvuran sağlık çalışanlarının birebir eğitimleri, izlem sürecinde saptanan sorunlara yönelik atık yönetimini, kesici-delici alet kutularının sayısının ve kullanımının artırılmasını, hasta başında kullanılabilecek daha küçük hacimli kesici-delici alet kutularının temin edilmesini, hasta başı tedavi tepsilerinin oluşturulmasını ve bunların içinde küçük hacimli kesici-delici alet kutularının kullanımının yaygınlaştırılmasını, COVID-19 pandemisi sürecinde tüm sağlık çalışanlarına yönelik sıklaştırılan, özellikle standart infeksiyon kontrol önlemlerini içeren, periyodik eğitimlerin uygulanmasını içermekteydi. Yapılan uygulamaların başarısı riskli temas oranının azalmasıyla değerlendirildi.
Verilerin analizi, SPSS (Statistical Package for the Social Sciences) versiyon 21.0 programı (IBM Corp., Armonk, NY, ABD) ile yapıldı. Tanımlayıcı istatistikler için sayılar ve yüzdeler, normal dağılıma uygunlukta ortalama ± standart sapma (SS) ve normal dağılıma uygunluk yoksa medyan (çeyrekler arası aralık) kullanıldı.
Çalışma için Kocaeli Üniversitesi Tıp Fakültesi Girişimsel Olmayan Klinik Araştırmalar Etik Kurulu’ndan 15 Haziran 2023 tarih ve 2023/10.19 karar numarasıyla onay alındı.
BULGULAR
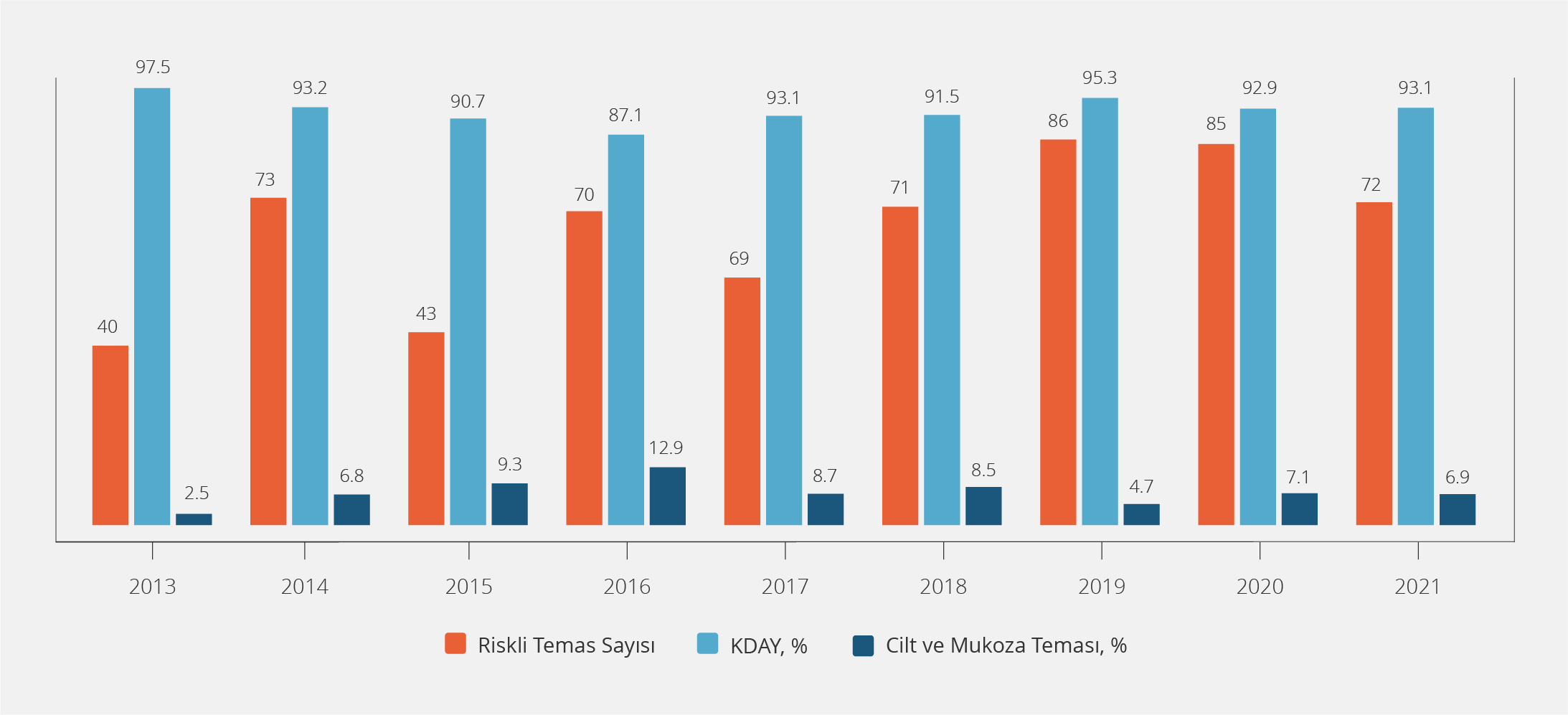
On yıllık takip sürecinde, kan ve vücut sıvıları ile riskli temas nedeniyle İKK’ya 625 sağlık çalışanının başvuruda bulunduğu tespit edildi. Çalışanların 561’i sadece bir kez, 56’sı iki kez, altısı üç kez, biri dört kez ve biri beş kez olmak üzere toplam 700 kez İKK’ya başvuru yapılmıştı. Riskli temas nedeniyle İKK’ya başvuru sayısı 2013 yılında 40 iken 2022 yılında 91’e yükselmişti. Başvuruların 643 (%91.9)’ünü KDAY ve 57 (%8.1)’sini cilt ve mukozal temas oluşturmaktaydı; İKK’ya başvuru sayılarının yıllar içindeki dağılımı Şekil 1’de verildi.
İnfeksiyon Kontrol Komitesi’ne başvuran 625 sağlık çalışanının, 422 (%60)’si kadın ve 203 (%40)’ü erkekti. Toplam sayısı 700 olan riskli temasın %66.7’si kadınlarda gelişmiş olup kadınlardaki KDAY ile cilt ve mukozal temas oranları sırasıyla %66.4 ve %70.2 idi. Medyan yaş 25 (çeyrekler arası aralık=23-32; yaş dağılımı=18-53) yıl olup çalışanların %69.3’ü 18-29, %21.1’i 30-39, %8.3’ü 40-49 ve %1.3’ü 50 yaş ve üzerindeydi.
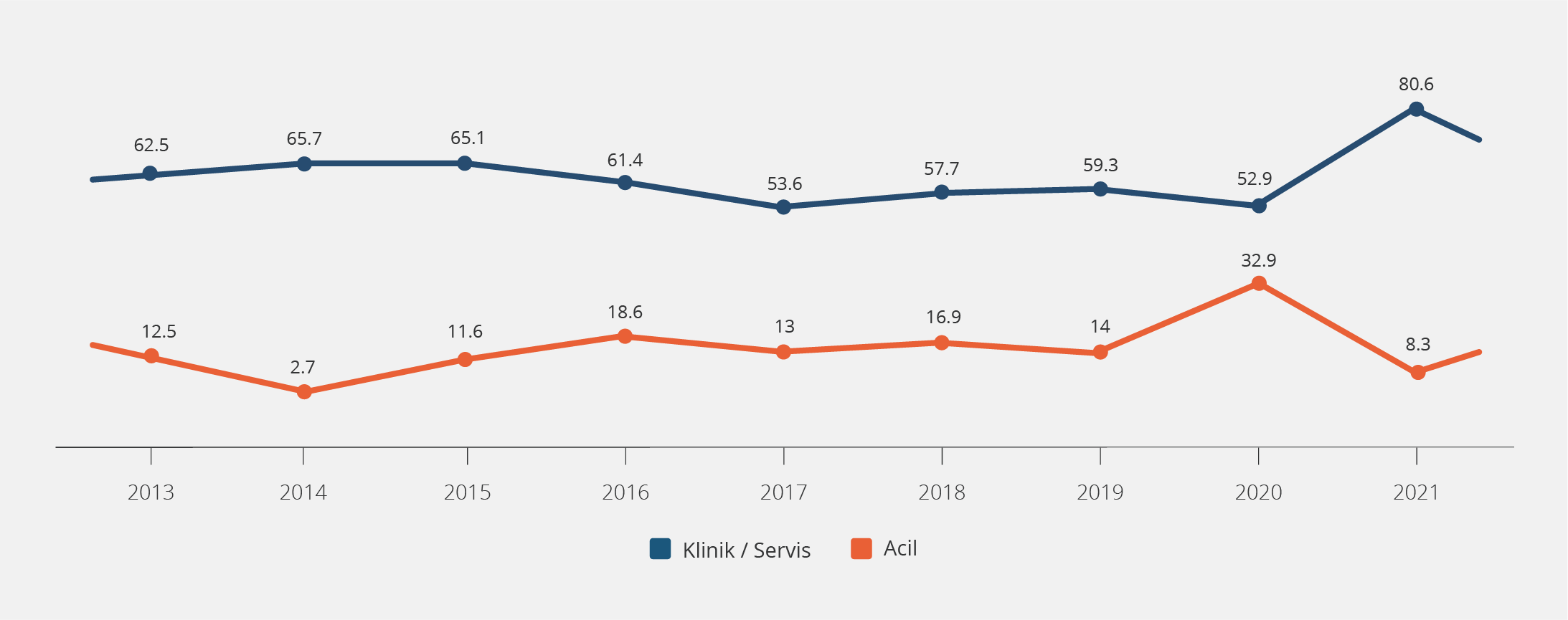
Birimlere göre dağılıma bakıldığında riskli temasların 262 (%37.4)’si dahili birimlerde, 171 (%24.4)’i cerrahi birimlerde, 112 (%16)’si acil serviste ve 52 (%7.4)’si ameliyathanede gerçekleşmişti. Dahili ve cerrahi birimlerde temas oranları %53 ila %66 arasında değişmekteydi; ancak 2021 yılında %80.6’lara varan bir artış yaşandığı tespit edildi. Acil serviste gelişen riskli temasların en sık olarak 2020 yılında geliştiği, 2021’de azaldığı ve takiben 2022’de tekrar artış eğilimine geçtiği belirlendi (Şekil 2). Gündüz vardiyasındaki temas oranı %71.3 idi.
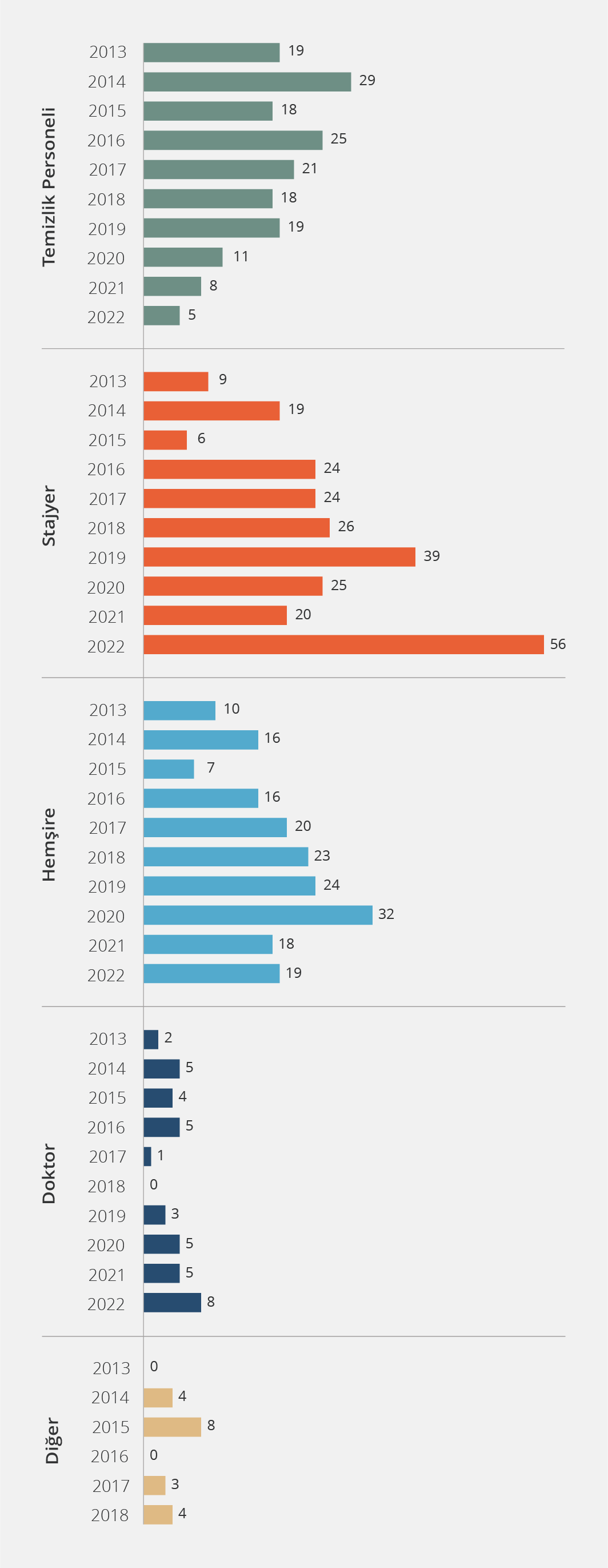
Şekil 3. Riskli Temas ile Başvuran Sağlık Çalışanlarının Meslek Gruplarına Göre Yıllar İçindeki Dağılımı
Bildirimde bulunan sağlık çalışanlarının 267 (%38)’si stajyer, 185 (%26)’i hemşire, 173 (%25)’ü temizlik personeli, 38 (%5)’i doktor ve 37 (%5)’si ise diğer sağlık çalışanları idi. İlk dört yılda, riskli teması olan sağlık çalışanlarının çoğunluğunu temizlik personelinin oluşturduğu saptandı. İnfeksiyon Kontrol Komitesi tarafından yapılan aktif sürveyans ile bu yüksekliğin belirlenmesi sonucu temizlik personeline yönelik periyodik eğitimler artırılmış ve yıllar içinde bildirimlerin oranı %48’den %6’ya kadar azalmıştı. Buna karşılık, stajyerlerin bildirim oranlarına bakıldığında; 2013 yılında %23 olan oran 2022 yılında %61’e yükselmişti (Şekil 3). Doktorlarda riskli temas bildirim oranı ortalama %5 olup en fazla bildirim %9 ile 2022 yılında yapılmıştı. Stajyerlerle birlikte beş yıl ve altında çalışma yılına sahip, riskli temasa maruz kalan sağlık çalışanlarının oranı %75.9 iken 10 yıldan fazla çalışma yılına sahip sağlık çalışanlarında bu oran %11.9 idi.
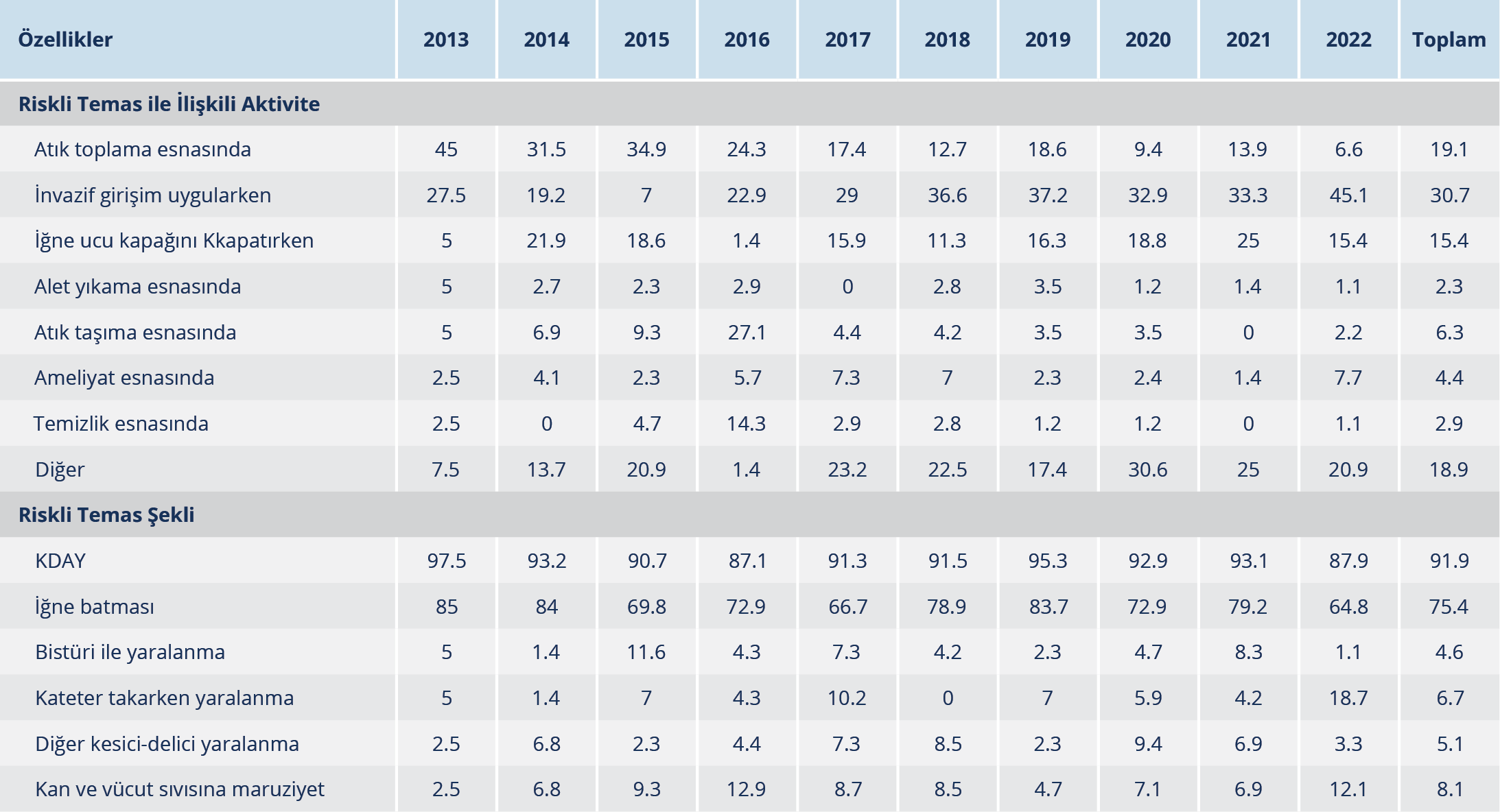
İnfeksiyon Kontrol Komitesi’nin müdahaleleri ile dönemsel olarak riskli temas nedenlerinde farklılıklar olduğu görüldü. Örneğin 2013 yılında en sık riskli temasın atık toplama sırasında geliştiği tespit edildikten sonra başlanan atık yönetimi eğitimleri ve atık yönetimine yönelik düzenlemelerle, yıllar içinde atık toplama sırasındaki yaralanmalar %38 oranında azalmıştı. Diğer yanda 2022 yılında en sık karşılaşılan riskli temas nedenleri; invazif girişim uygulamaları (%45) ve iğne ucu kapağını kapatma (%15) sırasında gelişen yaralanmalardı; en sık karşılaşılan riskli temas iğne batması (%75.4) idi. İğne batması yaralanmalarında yıllar içinde kısmi bir azalma görülmekle birlikte 2022 yılında bu oran %65 idi (Tablo 1).
Riskli temas sonrasında sağlık çalışanlarının %58’inin aynı gün, %29’unun 24-72 saat içinde, %13’ünün ise 72 saatten sonra İKK’ya başvurduğu saptandı; 72 saati geçen başvuru oranı 2013’te %17.5 iken 2022’de bu oran %13’e gerilemişti. Riskli temas sırasında sağlık çalışanlarının %79’unun uygun KKD kullandığı ve KKD kullanım oranının 2020 yılında en yüksek seviyeye (%93) ulaştığı tespit edildi. Sağlık çalışanlarının %75’inin temas sonrası doğru yara bakımı yaklaşımı sergilediği görülürken doğru yaklaşımın 2022 yılında %88’e ulaştığı görüldü; temas yerinin sıkılarak kanatılması (%80) KDAY sonrası en sık yapılan yanlış uygulamaydı.
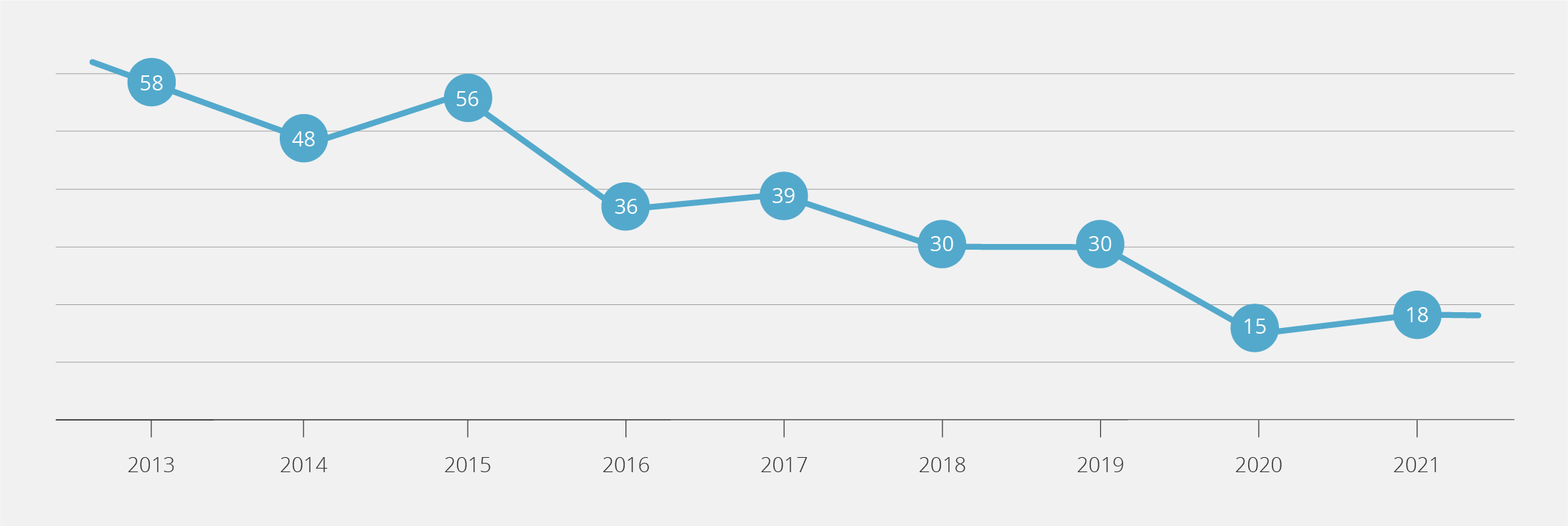
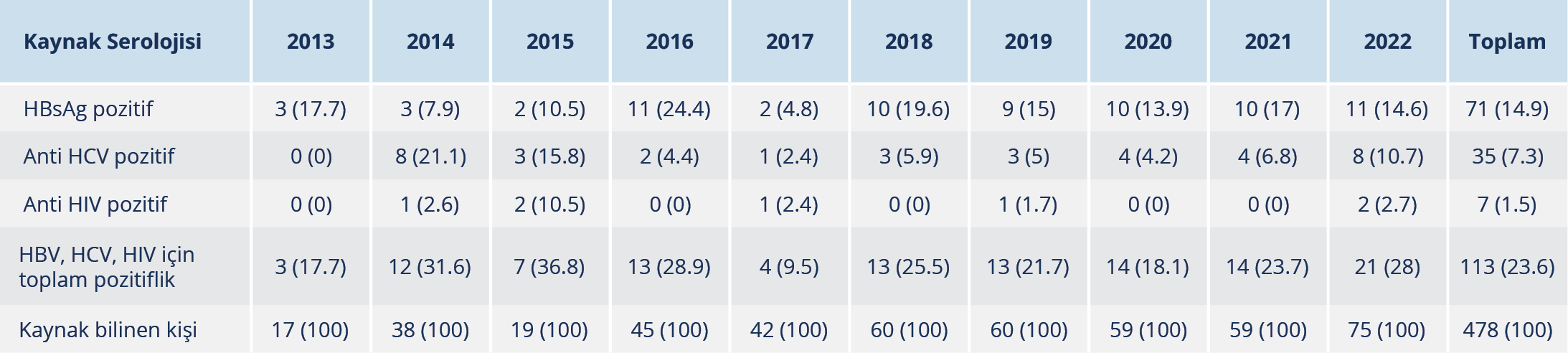
Riskli temasların %32’sinde kaynağın bilinmediği, 2013’ten 2022 yılına kadar ise kaynağı bilinmeyen riskli temas oranının %40 azaldığı saptandı (Şekil 4). Temas kaynağı bilinen 478 (%68) sağlık çalışanının 71 (%15)’inde HBsAg, 35 (%7)’inde anti-HCV ve 7 (%2)’sinde anti-HIV pozitifliği saptanmış olup toplam 113 (%24) çalışanda HBV, HCV veya HIV bulaşma riski olduğu görüldü (Tablo 2). Riskli temasa maruz kalan hemşirelerin %96 (177/185)’sı, stajyerlerin %93 (247/267)’ü, doktorların %87 (33/38)’si, temizlik personelinin %56.1 (97/173)’i ve diğer sağlık çalışanlarının %84 (31/37)’ü hepatit B’ye karşı bağışıktı. HBsAg pozitif kaynak ile temas eden 71 sağlık çalışanının 5 (%7)’inin hepatit B virusuna bağışık olmadığının saptanması üzerine immünglobulin ve hepatit B aşısı uygulanmıştı; anti-HIV pozitif kaynak ile temas eden yedi sağlık çalışanına ise bir ay süreyle antiretroviral profilaksi uygulandığı belirlendi. Sağlık çalışanlarının bir yıllık takipleri sonucunda, hiçbir riskli temaslı sağlık çalışanında hepatit B ve HIV infeksiyonu gelişmezken, 35 anti-HCV pozitif hasta ile temas eden sağlık çalışanlarından birinde anti-HCV pozitifliği tespit edildiği görüldü.
İRDELEME
Çalışmamız tek merkezli, uzun süreli ve kan ve vücut sıvılarıyla riskli temasa maruz kalan çok sayıda sağlık çalışanını içeren bir sürveyans çalışmasıdır. Elde edilen veriler riskli temas ile ilişkili sorunların yanı sıra bu sorunlara yönelik olarak alınan önlemlerin ve tekrarlayan eğitimlerin etkinliğini de ortaya koydu. Ayrıca, COVID-19 pandemisinin ve bu pandemi sürecindeki infeksiyon kontrol önlemlerinin riskli temaslar üzerindeki olumlu ve olumsuz etkilerini değerlendirme şansı da elde edildi.
Yapılan çalışmalar, sağlık çalışanlarının yaşadıkları riskli maruziyetleri bildirme oranlarının oldukça düşük olduğunu göstermektedir. Farklı çalışmalarda, hemşirelik öğrencilerinin %44 ila %86.9’unun riskli yaralanmaları rapor etmedikleri bildirilmiştir (13,17-19). Korkmaz ve arkadaşları (20) tarafından yapılan çalışmada, doktorların riskli teması rapor etmeme oranı %81’dir. Karabay ve arkadaşları (21) tarafından yapılan çalışmada, eğitim sonrası riskli temas bildirimlerinin arttığı gösterilmiştir (21). Çalışmamızda da yıllar içinde riskli temas bildiriminde bulunan sağlık çalışanlarının sayısının arttığı, COVID-19 pandemisi sonrası 2022 yılında en yüksek seviyeye ulaştığı belirlendi. Bu durum, COVID-19 pandemisi nedeniyle kesintiye uğrayan sağlık hizmetlerinin normalleşmesiyle ilişkili olabileceği gibi COVID-19 pandemisinde artan eğitimler ve İKK ile tüm disiplinlerin daha yakın iletişiminin yarattığı olumlu bir sonuç da olabilir. Diğer yanda, Türkiye’de COVID-19 pandemisi döneminde sağlık çalışanlarının mesleki risklerinin değerlendirildiği bir çalışmada, pandemi döneminde kan ve vücut sıvıları ile riskli temasa maruz kalmanın azaldığı bildirilmiştir (12). İnfeksiyon Kontrol Komitesi, COVID-19 pandemi sürecinin başından itibaren düzenlenen iyi tasarlanmış eğitim ve bilinçlendirme programlarının riskli temasların azalmasında son derece etkili olduğunu belirtmiştir. Riskli temasları önlemeye yönelik periyodik eğitim programları oldukça önemli olmakla birlikte, çalışmamız İKK ile sürekli aktif iletişimin ve sağlık çalışanlarının riskli temaslarını bildirmeleri yönünde teşvik edilmesinin, bildirimleri artırabileceğini gösterdi.
Kan ve vücut sıvılarıyla riskli temasların çoğunluğunu KDAY’lar oluşturmaktadır. Literatüre göre, KDAY’ların küresel bir sorun olduğu görülmektedir (1,2,3). Ülkemizde yapılan çalışmalarda, kan ve vücut sıvılarıyla riskli temasların %74-%96’sını KDAY’ların oluşturduğu bildirilmiştir (21-29). Çalışmamızda da benzer şekilde riskli temas nedeniyle yapılan bildirimlerin çoğunluğu KDAY kaynaklı olup bu konuda eğitim programlarının iyileştirilmesi ve hastane düzeyinde kapsamlı KDAY önleme programlarının oluşturulması gerekliliğini ortaya çıktı.
Yapılan çalışmalarda, riskli temasa maruz kalan sağlık çalışanlarının çoğunluğunu genç yaş grubu (ortalama=20.8-29.2 yıl) ve kadınlar oluşturmaktadır (13,22,24,26,30,31). Harman-Günerken ve arkadaşlarının (11) yaptığı güncel bir çalışmada ise KDAY gelişen sağlık çalışanlarının %58.5’inin erkek olduğu bildirilmiştir. Çalışmamızda ise kadın cinsiyet ve genç yaş grubunda riskli temas oranının daha fazla olduğu tespit edildi. Hastanemizdeki tüm sağlık çalışanlarının cinsiyet dağılımı benzer olmakla birlikte hemşirelerin çoğunluğunu kadınlar oluşturmaktadır. Hastanemizde staj yapan tıp fakültesi öğrencilerinin de cinsiyet dağılımı benzer iken hemşirelik öğrencilerinin %75’i kadındır. Bu nedenle, çalışmamızda riskli temas başvurularında kadın cinsiyet oranı daha fazla saptanmış olabilir. Ayrıca, çoğunlukla kadınlardan oluşan hemşirelerin ve hemşirelik öğrencilerinin riskli teması önemseyerek daha fazla bildirimde bulunması, kadınlardaki riskli temas fazlalığının bir diğer nedeni olabilir. Genç yaş grubunda ve beş yıl ve altında mesleki çalışma yılı olan grupta riskli temasların daha fazla bildirilmesinin nedeni tıbbi pratik uygulamalarındaki yetersizlikleri olabilir. Tecrübe yetersizliği olan sağlık çalışanlarına yönelik pratik eğitimler veya simülasyon merkezlerinde deneyim kazandırma gibi düzenlemeler genç ve/veya tecrübesiz grupları riskli maruziyetlere karşı koruyacaktır.
Karakoç ve arkadaşlarının yaptığı çalışmada, KDAY’ların en sık ameliyathane çalışanlarında (%43) geliştiği bildirilmiştir (32). Harman-Günerken ve arkadaşlarının (11) yaptığı çalışmada ise en fazla yaralanmanın ameliyathanelerde (%22.3) gerçekleştiği bildirilmiş olup bunu acil servis (%18.8) ve yoğun bakım üniteleri (%18.3) izlemektedir. Çalışmamızda, riskli temasların en sık dahili ve cerrahi servislerde geliştiği ve 2021 yılında %80.6’ya varan belirgin bir artış olduğu görüldü. Bu artışın nedeni; hastanemizde COVID-19 pandemisi sürecinde, sağlık çalışanlarının dönüşümlü olarak COVID-19 servislerinde çalıştırılması, klinik servislerin yerlerinin değiştirilmesi ve artan iş yükü olabilir. Acil serviste en sık riskli temasın 2020’de gelişmesi, takiben 2021 yılında azalması ve 2022 yılında tekrar artışı ise acil serviste çalışan öğrenci sayısının COVID-19 pandemisi sürecinde azalması ve normalleşme sonucu stajyer öğrenci sayısının artışı ile açıklanabilir. Ayrıca, ülkemizde yapılan çalışmalarda, riskli temasların çoğunlukla gündüz vardiyasında (%69-90) geliştiği bildirilmiştir (22,25,32-34). Çalışmamızda da literatürle uyumlu olarak riskli temaslar ile en sık gündüz vardiyasında (%71.3) karşılaşıldı; bu durum gündüz vardiyasında stajyer sayısının daha fazla olması ve iş yoğunluğunun fazlalığı ile ilişkilendirildi. Hastane idareleri tarafından çalışma koşullarına ve iş yüküne göre çalışan sayısının artırılması gündüz vardiyasındaki riskli temas sayısını azaltabilir.
Sağlık çalışanları arasında en fazla hangi personel grubunun riskli temasa maruz kaldığı pek çok çalışmada araştırılmış ve farklı sonuçlara ulaşılmıştır. Harman-Günerken ve arkadaşlarının (11) çalışmasındaki bulgular; hemşireler (%37.7), temizlik görevlileri/hasta bakıcılar (%21.7) ve stajyerler (%17.1) şeklindedir. Ülkemizdeki bir devlet hastanesinde yapılan çalışmanın bulguları da bir önceki çalışma ile benzer olup riskli temas oranları; hemşireler (%69.7), temizlik personeli (%17.5) ve stajyerlerde (%2.3) olarak bildirilmiştir (30). Bir üniversite hastanesinde yapılan çalışmada da hemşireler %60.8 ile en riskli grubu oluştururken bunu %32.4 ile temizlik personeli izlemiştir (28). Martin ve arkadaşları da (35) çalışmalarında, hemşireleri yaralanmalar için en riskli meslek grubu olarak bildirilmişlerdir. Altunal ve arkadaşları (26) ile Dizli-Yelgin ve arkadaşlarının (33) yaptıkları çalışmalarda ise stajyerler %45.6 ve %42.7 oranları ile öne çıkmıştır. Çalışmamızda, riskli temasa maruz kalan sağlık çalışanlarının mesleki dağılımının yıllar içinde değişkenlik gösterdiği belirlendi. İlk dört yılda, riskli teması olan sağlık çalışanlarının çoğunluğunu temizlik personeli oluştururken, zamanla temizlik personelindeki yaralanmaların azaldığı görüldü; buna karşın son yıllarda, stajyerler bu konuda öne çıkmıştı.
Yapılan bir meta-analizde, doktorlarda iğne batması yaralanmalarının oranı %10.5 ile %86.2 arasında bildirilmiştir (1). Ülkemizde yapılan çalışmalarda ise riskli temasa maruz kalan doktor oranları %4.7 ila %16.9 arasında değişmektedir (23,26). Azap ve arkadaşlarının (36) yaptıkları bir çalışmada, riskli temas sonrası hemşirelerin %41’inin tıbbi yardım isterken doktorların %10’unun tıbbi yardım istediği bildirilmiştir. Çalışmamızda, doktorlardaki ortalama riskli temas bildirim oranı (%5) düşük saptanmış olup en fazla başvuru %9 oranı ile 2022 yılında görüldü. Doktorlardaki riskli temas oranın az olmasının nedeninin bildirim eksikliğiyle ilişkili olduğu düşünüldü. Bunun nedeni, infeksiyon etkenlerine karşı korunma yollarını bildiklerini düşünmeleri veya olayı önemsememeleri olabilir. Çalışmamızda doktorlarda en fazla riskli temas nedeniyle başvurunun 2022 yılında saptanması, COVID-19 döneminde doktorlarla İKK’nin artan iletişiminin bir sonucu olup disiplinler arası iletişimin gerekliliğini göstermesi açısından önemlidir.
Yapılan çalışmalarda, riskli temasın genellikle klinik deneyim yetersizliği olan ve daha az çalışma yılına sahip sağlık çalışanlarında geliştiği bildirilmiştir (25,26). Çalışmamızda da stajyerlerle birlikte beş yıl ve altında çalışma yılına sahip riskli temasa maruz kalan sağlık çalışanlarının oranı %75.9 iken 10 yıldan fazla çalışma yılına sahip sağlık çalışanlarında %11.9 idi.
Riskli temasların aktif sürveyansı, hedefe yönelik planlama ve düzenleyici faaliyetlerin yönlendirilmesi için çok önemlidir. Karakoç ve arkadaşlarının (32) yaptığı çalışmada, mesleki yaralanma oranlarının yüksek (%9.6) saptanması sonrası başlatılan ‘planla-uygula-kontrol et-önlem al (PUKÖ) döngüsü’ çalışması ve verilen eğitimlerle KDAY oranının %4.4’ düşürüldüğü bildirilmiştir; ancak, bir yıl sonra tekrar artış (%8.6) saptanması nedeniyle yeniden PUKÖ döngüsü çalışması başlatılmış kontrol edici çalışmaların sürekliliğinin sağlanmasının önemi de vurgulanmıştır. Hastanemizde de eğitim ve atık yönetimi ile ilgili düzenlemeler sonrası, temizlik personelinin atık toplama esnasındaki yaralanmalarının önüne geçilmiştir. Temizlik personelinde ulaştığımız bu başarı sonrası, stajyerlerdeki riskli temas yüksekliği ön plana çıkmış ve öncelikle bu gruba yönelik infeksiyon kontrol programlarının planlanması gerekliliği ortaya çıkmıştır.
KDAY’lar çoğunlukla iğne batma yaralanmasıyla oluşmaktadır. İğne batması yaralanma prevalansı, gelişmiş ülkelerde gelişmemiş ülkelere göre daha düşüktür. Doğu Akdeniz Bölgesi’nde sağlık çalışanlarının ABD’den 1.9 kat daha fazla iğne ucu batma yaralanmalarına maruz kaldığı bildirilmiştir. Aynı çalışmada, en önemli risk faktörünün, güvenli olmayan enjeksiyon uygulamaları olduğu ve güvenli bir ortam, önleme programları ve uygun önleme ekipmanı oluşturmak için yeterli bütçenin tahsis edilmesi ile güvenli olmayan enjeksiyonların önlenebileceği belirtilmiştir (1). Ülkemizde iğne batma yaralanmaları farklı oranlarda (%61.7-%96.2) bildirilmiştir (21-23,25,26). Çalışmamızda da literatürle benzer olarak, en sık invazif girişim uygulamalarında (%32) ve iğne batması sonucu (%76) riskli temas geliştiği belirlendi. Sağlık çalışanları arasında mesleki olarak iğne batması yaralanmasına maruz kalma prevalansının literatür ile paralel olarak yüksek saptanması, iş sağlığı ve güvenliği hizmetlerinin iyileştirilmesi ihtiyacını ortaya koymaktadır. Standart önlemlerin uygulanması, korumalı enjektörlerin kullanıma sokulması ile güvenli enjeksiyon uygulamaları, bu riskli temasların azaltılmasında ve bulaşmaların önlenmesinde önemli rol oynayabilir. Hastanemizde artan eğitim sıklığına rağmen, iğne ucunun kapağının kapatılması sırasında gelişen yaralanmalar irdelenmelidir.
Ertürk Sengel ve arkadaşlarının (23) yaptığı çalışmada, sağlık çalışanlarının %67.6’sının ilk 24 saat, %80.1’inin ilk 48 saat ve %90.1’inin ise ilk 72 saat içinde bildirimde bulunduğu bildirilmiştir. Çalışmamızda da sağlık çalışanlarının büyük bir bölümünün ilk 72 saat içinde İKK’ya başvurduğu, 72 saati geçen başvuru oranının yıllar içinde azalarak 2022’de %13’e gerilediği belirlendi. Hastanemizde 72 saati geçen başvuru oranında azalma olmasına rağmen, istenen başarının sağlanamadığı ve bunun nedenlerinin irdelenmesi gerektiği düşünüldü.
Bahcecik ve arkadaşlarının (37) çalışmasında, bir üniversite hastanesinde çalışan hemşirelerin %71’inin yetersiz güvenlik önlemi aldığı, özel bir hastanede çalışan hemşirelerin ise %86’sının yeterli bir şekilde güvenlik önlemlerini aldıkları bildirilmiştir. Çalışmamızda ortalama KKD kullanım oranı %79 olup COVID-19 pandemisinin etkisinin yoğun yaşandığı 2020 yılında en yüksek KKD kullanım oranına (%93) ulaşıldığı belirlendi. COVID-19 pandemisi sürecinde çok sık uygulanan eğitimlere ve servislerde yaygın olarak asılan KKD kullanım afişlerine rağmen %100 KKD kullanım oranına ulaşılamamış olması düşündürücüdür. Periyodik olarak yapılacak eğitim programları ile farkındalık artırılarak KKD kullanım oranlarının iyileştirilmesini sağlayabilir.
Çalışmamızda literatürle benzer bir şekilde, sağlık çalışanlarının çoğunda maruziyet sonrası temas bölgesinin su ve sabunla veya mukozal temasta su ile yıkaması şeklinde doğru yaklaşım sergilediği görülürken, en sık yapılan yanlış uygulama riskli temas yerinin sıkılarak kanatılmasıydı (38); bunun nedenleri mutlaka irdelenmeli ve düzenleyici faaliyetler planlanmalıdır.
Yapılan güncel bir çalışmada, riskli temasların %17.7’sinde kaynağın bilinmediği belirtilmiştir (11). Çalışmamızda, kaynağı bilinmeyen riskli yaralanmalar 2013 yılında %58 ile çok yüksek bir değere sahipken; atık yönetimi, kesici-delici alet kutularının temini ve kullanımının yaygınlaştırılması ile yıllar içinde bu oranın azaldığı görüldü.
Sağlık çalışanlarında HBV infeksiyon riski, genel popülasyona göre neredeyse 10 kat daha fazla bildirilmiştir (18). Riskli temas yaşayan sağlık çalışanlarının hepatit B aşılanma durumlarına ilişkin çalışmalar mevcuttur. Karataş ve arkadaşlarının (13) çalışmasında, hemşirelik öğrencilerinin %78.4’ünün hepatit B aşısı olduğu tespit edilmiştir. Yıldırım ve arkadaşlarının (39) çalışmasında, sağlık meslek lisesi öğrencilerinde HBV aşılanma oranı %40 iken öğrencilerin mesleki riskleri hakkındaki bilgi düzeyleri oldukça düşük bulunmuştur. Kutlu ve arkadaşları (40) çalışmalarında, 200 tıp fakültesi öğrencisinin %59.6’sının hepatit B aşısı olduğunu bildirmiştir . Çalışmamızda, riskli temas bildirimi yapan hemşirelerin %96 (177/185)’sı, stajyerlerin %93 (247/267)’ü, doktorların %87 (33/38)’si, temizlik personelinin %56 (97/173)’sı ve diğer sağlık çalışanlarının %84 (31/37)’ü hepatit B’ye karşı bağışıklık kazanmıştı. Bu veriler, hastanemizde özellikle temizlik personeline yönelik hepatit B bağışıklama programlarının gerekliliğini göstermekle birlikte, tüm sağlık çalışanlarında %100 aşılama oranlarına ulaşması hedeflenmelidir.
Perkütan maruziyet, sağlık çalışanları arasında HBV’nin yaklaşık %37’sinden, HCV’nin %39’undan ve HIV olgularının %4.4’ünden sorumludur (7). Yılda her 100 KDAY başına 0.42 HBV infeksiyonu, 0.05-1.30 HCV infeksiyonu ve 0.04-0.32 HIV infeksiyonu geliştiği bildirilmiştir (10). Çalışmamızda, hepatit B riskli teması olan ve bağışıklığı bulunmayan sağlık çalışanlarının, aşı ve immünglobulin uygulaması ile korunabildiği tespit edildi. Ancak, bu sağlık çalışanları riskli temas öncesi aşılanmış olsaydı immünglobulin gereksinimi olmayacak ve gereksiz bir iş yükü ve ek maliyet oluşturulmayacaktı. Çalışmamızda, antiretroviral profilaksi uygulanan yedi hastanın hiçbirinde HIV infeksiyonu gelişmediği, anti-HCV pozitif 35 hasta ile temas eden sağlık çalışanlarından birinde anti-HCV pozitifliği geliştiği tespit edildi. Sağlık çalışanlarının aşılarının tam olması, mümkün olduğunca riskli temasları önleyecek çalışma koşullarının sağlanması, riskli temas sonrası doğru yaklaşım ve erken başvuru ile uygun profilaksi uygulamalarını içeren bütüncül bir yaklaşım olumsuz sonuçların yaşanmasını önleyecektir.
Bu çalışma, tek bir merkezde meydana gelen kan ve vücut sıvılarıyla gelişen riskli temasları içermekte olup kişilerin İKK’ye bildirimlerine dayanmaktadır. Bu nedenle, çalışma süresi boyunca meydana gelen tüm riskli temasları kapsamamaktadır. Riskli temas izlem formlarında zamanla değişiklikler yapılması nedeniyle, çalışma retrospektif olarak yapıldığından, veri toplamada sadece mevcut formlardaki ve hastane sisteminde yer alan bilgiler kullanılabilmiştir ve stajyer öğrenci sayıları formlarımızda yer almadığından tüm sağlık çalışanı sayısı belirlenememiş ve tüm riskli grupta bildirilen riskli temas oranı hesaplanamamıştır.
Çalışmamızda, sağlık çalışanlarındaki en önemli riskli temasın iğne batması olması ve bu riskli temasın en sık stajyerlerde görülmesi dikkat çekicidir. Ayrıca, çalışmanın kapsamı içindeki dönemde yapılan eğitimler ve atık yönetimi uygulamalarıyla temizlik personelinin atık toplama esnasındaki yaralanmalarının önüne geçilmesindeki başarı umut vericidir. Diğer yanda stajyerlerdeki riskli temas oranlarınıncyüksekliği, bu gruba yönelik infeksiyon kontrol programlarının planlanması gerekliliğini ortaya koymuştur.
Sonuç olarak; sağlık kuruluşlarında düzenli olarak kan ve vücut sıvılarıyla riskli temasların izlenmesi, kayıt altına alınması, sorunların ortaya konularak hedefe yönelik infeksiyon kontrol önlemlerinin oluşturulması, periyodik eğitimlerin planlanması, oluşturulan düzenleyici faaliyetlerin uygulanmasının sağlanması ve denetlenmesiyle sağlık çalışanları için maruziyet risklerinin azaltılmasını sağlanacaktır. Bu yaklaşım hem iş gücünün hem de sağlık harcamalarının daha etkin bir şekilde kullanılması için de gereklidir. Ayrıca bu kapsamda çok merkezli çalışmalar yapılarak olası bütün riskleri, bu riskleri önleyecek veya azaltacak yasal düzenlemeleri ve önleyici faaliyetleri içeren ulusal bir yaklaşım ortaya konulabilir.
Hasta Onamı
Veriler retrospektif olarak incelendiği için hasta onamı alınmamıştır.
Etik Kurul Kararı
Çalışma için Kocaeli Üniversitesi Tıp Fakültesi Girişimsel Olmayan Klinik Araştırmalar Etik Kurulu’ndan 15 Haziran 2023 tarih ve 2023/10.19 karar numarasıyla onay alınmıştır.
Danışman Değerlendirmesi
Bağımsız dış danışman
Yazar Katkıları
Fikir/Kavram – E.A.; Tasarım – E.A.; Denetleme – E.A.; Kaynak ve Fon Sağlama – E.A.; Malzemeler/Hastalar – N.A.O.; Veri Toplama ve/veya İşleme – N.A.O.; M.T.D.; Analiz ve/veya Yorum – E.A.; Literatür Taraması – M.T.D.; E.A.; Makale Yazımı – E.A.; Eleştirel İnceleme – N.A.O.; M.T.D.
Çıkar Çatışması
Yazarlar herhangi bir çıkar çatışması bildirmemiştir.
Finansal Destek
Yazar finansal destek beyan etmemiştir.
Teşekkür
Hastanemizde araştırma verilerinin toplanmasına destek veren tüm infeksiyon kontrol hemşirelerine teşekkür ederiz.
Referanslar
- Bouya S, Balouchi A, Rafiemanesh H, et al. Global prevalence and device related causes of needle stick injuries among health care workers: a systematic review and meta-analysis. Ann Glob Health. 2020;86(1):35. [CrossRef]
- Mengistu DA, Dirirsa G, Mati E, et al. Global occupational exposure to blood and body fluids among healthcare workers: systematic review and meta-analysis. Can J Infect Dis Med Microbiol. 2022;2022:5732046. [CrossRef]
- Grimmond T, Good L. Exposure Survey of Trends in Occupational Practice (EXPO-S.T.O.P.) 2015: A national survey of sharps injuries and mucocutaneous blood exposures among health care workers in US hospitals. Am J Infect Control. 2017;45(11):1218-23. [CrossRef]
- Cooke CE, Stephens JM. Clinical, economic, and humanistic burden of needlestick injuries in healthcare workers. Med Devices (Auckl). 2017;10:225-35. [CrossRef]
- Denault D, Gardner H. OSHA Bloodborne Pathogen Standards [Internet]. In: StatPearls. Treasure Island (FL), StatPearls Publishing. [erişim 15 Ekim 2023] https://www.ncbi.nlm.nih.gov/books/NBK570561/
- Tarantola A, Abiteboul D, Rachline A. Infection risks following accidental exposure to blood or body fluids in health care workers: a review of pathogens transmitted in published cases. Am J Infect Control. 2006;34(6):367-75. [CrossRef]
- Prüss-Ustün A, Rapiti E, Hutin Y. Estimation of the global burden of disease attributable to contaminated sharps injuries among health-care workers. Am J Ind Med. 2005;48(6):482-90. [CrossRef]
- Dulon M, Lisiak B, Wendeler D, Nienhaus A. Causes of needlestick injuries in three healthcare settings: analysis of accident notifications registered six months after the implementation of EU Directive 2010/32/EU in Germany. J Hosp Infect. 2017;95(3):306-11. [CrossRef]
- Glenngård AH, Persson U. Costs associated with sharps injuries in the Swedish health care setting and potential cost savings from needle-stick prevention devices with needle and syringe. Scand J Infect Dis. 2009;41(4):296-302. [CrossRef]
- Elseviers MM, Arias-Guillén M, Gorke A, Arens HJ. Sharps injuries amongst healthcare workers: review of incidence, transmissions and costs. J Ren Care. 2014;40(3):150-6. [CrossRef]
- Harman-Günerken R. [Evaluation of sharps injuries of health professionals working in a tertiary care hospital during a five-year period]. Klimik Derg. 2023;36(1):27-31. Turkish. [CrossRef]
- Diktas H, Oncul A, Tahtasakal CA, et al. What were the changes during the COVID-19 pandemic era concerning occupational risks among health care workers? J Infect Public Health. 2021;14(10):1334-9. [CrossRef]
- Karataş B, Çelik SS, Koç A. [Needlestick and sharps injurıes among Turkish nursing student knowledge and attitude]. Bozok Med J. 2016;6(4):21-9. Turkish.
- Nagao M, Iinuma Y, Igawa J, et al. Accidental exposures to blood and body fluid in the operation room and the issue of underreporting. Am J Infect Control. 2009;37(7):541-4. [CrossRef]
- Hamory BH. Underreporting of needlestick injuries in a university hospital. Am J Infect Control. 1983;11(5):174-7. [CrossRef]
- Voide C, Darling KE, Kenfak-Foguena A, Erard V, Cavassini M, Lazor-Blanchet C. Underreporting of needlestick and sharps injuries among healthcare workers in a Swiss University Hospital. Swiss Med Wkly. 2012;142:w13523. [CrossRef]
- Shiao JS, Mclaws ML, Huang KY, Guo YL. Student nurses in Taiwan at high risk for needlestick injuries. Ann Epidemiol. 2002;12(3):197-201. [CrossRef]
- Irmak Z, Baybuga MS. Needlestick and sharps injuries among Turkish nursing students: A cross-sectional study. International Journal of Nursing Practice. 2011;17(2):151-7.
- Prasuna J, Sharma R, Bhatt A, et al. Occurrence and knowledge about needle stick injury in nursing students. J Ayub Med Coll Abbottabad. 2015;27(2):430-3.
- Korkmaz N, Şentürk GÇ, Tekin A, et al. [Rates of underreported needlestick and sharps injuries among healthcare workers in Turkey: in the light of Infection Control Committee data]. Int J Qual Health Care. 2022;34(2). [CrossRef]
- Karabay O, Gülsüme K, Ögütlü A. The effect of training on the notification of sharp instrument injuries. Mediterr J Infect Microb Antimicrob. 2014;3:21. [CrossRef]
- Akyıldız Ö. [Evaluation of sharp injuries among health care workers in a private hospital]. Harran Üniversitesi Tıp Fakültesi Dergisi 2022;19(3):551-5. Turkish. [CrossRef]
- Erturk Sengel B, Tukenmez Tigen E, Bilgin H, Dogru A, Korten V. Occupation-related injuries among healthcare workers: incidence, risk groups, and the effect of training. Cureus. 2021;13(4):e14318. [CrossRef]
- Mutay Suntur B, Uğurbekler A. [Evaluation of sharp objects injuries in the health-care workers in a tertiary-care hospital]. Mersin Üniv Saglık Bilim Derg. 2020;13(1):1-7. Turkish. [CrossRef]
- Çağlar-Özer M, Altunal LN, Kadanalı A. [Invisible threat for health care workers: injuries associated with blood and body fluids]. Klimik Derg. 2020;33(1):62-6. Turkish. [CrossRef]
- Altunal LN, Çakar ZŞ, Özel AS, Karagöz G. [Evaluation of health-care workers exposed to blood or body fluids]. Flora. 2019;24(2):101-6. Turkish. [CrossRef]
- Kesmez Can F, Sezen S. [Assessment of sharp object injuries in health care workers at a second-stage hospital]. J Contemp Med. 2017;7(4):373-7. [CrossRef]
- Karadeniz A, Yeşilbağ Z, Akduman Alaşehir E, Gürkan S. [The evaluation of injuries related to blood and body fluids among healthcare providers]. Maltepe Tıp Dergisi. 2015;7(2):1-4. Turkish.
- Yılmaz GR, Güven T, Bekgöz AG, et al. Sharp instrument injuries and exposure to blood and bodily fluids of health care workers in a tertiary care facility. FLORA. 2014;19(2):85-90. Turkish.
- Ceylan MR, Çelik M. [Sharp and cutting tool injuries in healthcare workers: a second stage hospital experience]. Abant Med J. 2022;11(1):37-4. Turkish.
- Kepenek E, Şahin-Eker HB. [An assessment of sharp injuries to workers in a state hospital]. Klimik Derg. 2017;30(2):78-82. Turkish. [CrossRef]
- Karakoç ZÇ, Kocak Y, Şimşek B. [Sharps injuries: a single-center experience]. Klimik Derg. 2018;31(3):181-4. Turkish. [CrossRef]
- Dizili-Yelgin C, Çıkman A, Karakeçili F, Gülhan B, Aydın M. [Evaluation of sharps injuries in a training and research hospital]. Klimik Derg. 2018;31(3):200-4. Turkish. [CrossRef]
- Çelik N, Ünal O, Çelik O, Soylu A. [Evaluation of sharp object injuries of health workers in our hospital during last four years]. Turkiye Klinikleri J Med Sci. 2017;37(2):61-7. [CrossRef]
- Martins A, Coelho AC, Vieira M, Matos M, Pinto ML. Age and years in practice as factors associated with needlestick and sharps injuries among health care workers in a Portuguese hospital. Accid Anal Prev. 2012;47:11-5. [CrossRef]
- Azap A, Ergönül O, Memikoğlu KO, et al. Occupational exposure to blood and body fluids among health care workers in Ankara, Turkey. Am J Infect Control. 2005;33(1):48-52. [CrossRef]
- Bahcecik N, Ozturk H. The occupational safety and health in hospitals from the point of nurses. Coll Antropol. 2009;33(4):1205-14.
- Akkaya S, Şengöz G, Pehlivanoğlu F, Güngör-Özdemir E, Akkaya-Tek Ş. [Evaluation of the survey results concerning sharps injuries]. Klimik Derg. 2014;27(3):95-8. Turkish. [CrossRef]
- Yıldırım A, Özpolat F. [The knowledge and awareness levels on professional risks of nursing students in a medical vocational high school in Turkey]. STED. 2015;24(1):18-25. Turkish.
- Kutlu R, Çivi S, Aslan R. [Measles, rubella, mumps and hepatitis B seroprevalence among the female medical students]. TAF Prev Med Bull. 2011;10(5):549-56. Turkish.