En Çok Okunanlar
Özet
Amaç: Klebsiella pneumoniae infeksiyonları özellikle çoklu ilaç direnci gelişimi nedeniyle son yıllarda yoğun bakım üniteleri (YBÜ)’nde önemli sorun teşkil etmektedir. Bu çalışmada YBÜ’deki K. pneumoniae infeksiyonlarının irdelenmesi, karbapeneme direnç oranlarının dağılımı, direnci etkileyen risk faktörlerinin belirlenmesi amaçlanmıştır.
Yöntemler: Ocak 2017-Ocak 2020 tarihleri arasındaki K. pneumoniae etkenli hastane infeksiyonları (Hİ) retrospektif olarak değerlendirildi. Birden fazla infeksiyon atağı gelişen hastalarda ilk atak çalışmaya alındı.
Bulgular: Toplam 78 hastada K. pneumoniae infeksiyonu saptandı. En sık kan dolaşımı infeksiyonu (KDİ) (%51.3) görülürken bunu pnömoni (%41) ve üriner sistem infeksiyonları (%7.7) izledi. KDİ’nin %52.5’i santral venöz kateter (SVK)’le ilişkili, pnömonilerin de %81.2’si ventilatörle ilişkili pnömoni (VİP)’ydi. İnfeksiyon türlerinin yıllara göre dağılımına bakıldığında KDİ oranı giderek azalırken, pnömonilerin arttığı görüldü. KDİ içinde ise SVK ile ilişkili KDİ oranının 2017’de %33.3’ten 2019’da %62.5’a yükseldiği görüldü. K. pneumoniae suşlarında karbapenem direnci %52.6, kolistin direnci %17.9 idi. Bu oranların her ikisinin de 3 yıl içinde giderek arttığı görüldü. Karbapeneme dirençli ve duyarlı K. pneumoniae infeksiyonları karşılaştırıldığında karbapenem kullanımı (p=0.008, OR: 8.45, %95 GA: 1.76-40.64), öncesinde başka bir etkenle Hİ gelişmiş olması (p=0.005, OR: 8.70, %95 GA: 1.91-39.65) ve total parenteral nütrisyon (TPN) uygulaması (p=0.04, OR: 4.2, %95 GA: 1.06-16.67) karbapenem direnciyle ilişkili bağımsız risk faktörleri olarak saptandı.
Sonuçlar: YBÜ’de karbapeneme dirençli K. pneumoniae infeksiyonları giderek artmaktadır ve günümüzde bu infeksiyonlarda en çok kullanılan ajan olan kolistine de direnç gelişmeye başlamıştır. Çalışmamız karbapenem kullanımının direnç gelişiminde bağımsız risk faktörü olduğunu göstermiş olup ünitemizde karbapenem kullanımının kısıtlanması gerektiğini düşündürmüştür. Her merkezin kendi sıklık ve direnç verilerini ortaya koyması hem alınacak önlemlerle infeksiyon oranlarının azaltılması hem de antibiyotik kullanım politikalarının belirlenmesi açısından önem taşımaktadır.
GİRİŞ
Klebsiella pneumoniae, Enterobacteriaceae ailesinin bir üyesi olup toplum kaynaklı infeksiyonların yanı sıra hastane infeksiyonlarının da önemli etkenlerinden biridir (1). Yoğun bakım üniteleri (YBÜ)’nde de pnömoni ve bakteriyemilerin önemli bir kısmından sorumludur. Özellikle son 10 yılda genişlemiş spektrumlu β-laktamaz (GSBL) üreten K. pneumoniae suşlarının artmasıyla birlikte bu infeksiyonlarda karbapenemlerin ilk seçenek olarak kullanılması yaygınlaşmış olup bu da beraberinde direnç gelişiminin artmasına neden olmaktadır (2). 2014 yılında yayımlanan Global Direnç Raporu’nda K. pneumoniae’de karbapenem direnci Dünya Sağlık Örgütü (World Health Organization – WHO) tarafından %50’nin üzerinde bildirilmiştir (3). WHO CAESAR 2018 raporunda ise Türkiye’de kan ve beyin omurilik sıvısı izolatlarında K. pneumoniae’deki ertapenem direnci %43, imipenem/meropenem direnci ise %38 olarak bildirilmiştir (4). YBÜ’lerde K. pneumoniae suşlarında karbapenem direncinin artması ciddi tedavi sorunlarına neden olmakla beraber mortaliteyi ve morbiditeyi artırdığı da bildirilmektedir (5,6). Antimikrobiyal direnç profilleri hastaneden hastaneye, hatta klinikler arasında bile farklılık gösterebilmektedir. Bu çalışmada hastanemizde YBÜ’de gelişen K. pneumoniae infeksiyonlarının irdelenmesi, karbapenem direnci oranlarının yıllar içindeki dağılımı ve dirence etki eden risk faktörlerinin belirlenmesi amaçlanmıştır.
YÖNTEMLER
Ocak 2017-Ocak 2020 tarihleri arasında hastanemizde YBÜ’de yatmış olan ve yatıştan en az 48 saat sonra K. pneumoniae etkenli hastane infeksiyonu (Hİ) gelişen 18 yaş üstü hastalar çalışmaya dahil edildi. Hastalara ait bilgiler bilgisayar kayıtlarından ve İnfeksiyon Kontrol Komitesi verilerinden geriye dönük olarak kaydedildi. Hastaların demografik özellikleri, altta yatan hastalıkları, “Acute Physiology and Chronic Health Evaluation” (APACHE) II ve “Sequential Organ Failure Assessment” (SOFA) skorları, yoğun bakım biriminde uygulanan invazif işlemler, yoğun bakım biriminde yatış süreleri, aldığı antimikrobikler kaydedildi. Hİ tanısı konulmasında, “Centers for Disease Control and Prevention” (CDC) tarafından belirlenen tanımlamalar esas alındı (7). Birden fazla K. pneumoniae infeksiyonu gelişen hastalarda ilk infeksiyon atağı çalışmaya dahil edildi. Hİ geliştiği düşünülen hastalardan kan kültürüyle birlikte infeksiyon odaklarından (idrar, derin trakeal aspirat, kateter ucu vb.) kültürler alınarak identifikasyon ve antibiyotik duyarlılık testleri yapıldı. Kan kültürleri BD BACTEC™ FX40 (Becton Dickinson Co., Sparks, MD, ABD) otomatik kan kültürü sisteminde inkübe edildi. Üreme sinyali veren örnekler %5 koyun kanlı agar, “eosin methylene blue” (EMB) ve çikolatamsı agara, idrar örnekleri %5 koyun kanlı agar ve EMB agara, bronkoalveolar lavaj (BAL) ve endotrakeal aspirat (ETA) örnekleri ise %5 koyun kanlı agar, EMB ve çikolata agara ekilerek 37°C de 24-48 saat inkübe edildi. Besiyerlerinde üreme gözlenen mikroorganizmaların tanımlanmasında konvansiyonel yöntemler ve Phoenix™ (Becton Dickinson Co., Sparks, MD, ABD) tam otomatize sistemi kullanıldı. Karbapenem ve kolistin duyarlılığı sıvı mikrodilüsyon yöntemiyle “European Committee on Antimicrobial Susceptibility Testing” (EUCAST) standartlarına göre saptandı (8). İstatistiksel veriler IBM SPSS Statistics for Windows, Version 25.0. (IBM Corp., Armonk, NY) programı kullanılarak oluşturuldu. Veriler sıklık, yüzde oran, medyan, aritmetik ortalama, standart sapma hesaplanarak tanımlandı. Kesikli değişkenler χ2 ve Fisher’in kesin testi kullanılarak değerlendirildi. Tek değişkenli analizde anlamlı bulunan değişkenler çok değişkenli testlerden lojistik regresyon kullanılarak analiz edildi. Sürekli değişkenlerin normal dağılıma uygunluğu Kolmogorov-Smirnov yöntemiyle test edildi. Normal dağılıma uyan değişkenler Student t-testi, uymayanlar Mann-Whitney U testiyle değerlendirildi. İstatistiksel olarak p değeri ≤0.05 için anlamlı kabul edildi.
BULGULAR
Çalışma süresince 78 hastada K. pneumoniae’nin etken olduğu Hİ gelişti. Bunların 20’si 2017, 23’ü 2018, 35’i de 2019 yılında görüldü. Yaş ortalaması 55.47±18.7 olan 78 hastanın %64.1 (n=50)’i erkek, %35.9 (n=28)’u kadındı. Hastaların 30 (%38.5)’unun yoğun bakım öncesi bir başka klinikte 48 saatten fazla yatış öyküsü vardı. K. pneumoniae infeksiyonlarının dağılımına bakıldığında ilk sırada primer kan dolaşımı infeksiyonu (KDİ) (n=40, %51.3) yer alırken bunu pnömoni (n=32, %41) ve üriner sistem infeksiyonları (ÜSİ) (n=6, %7.7) izledi. KDİ’nin %52.5’i santral venöz kateterle ilişkili kan dolaşımı infeksiyonu (SVK-KDİ), %47.5’i de laboratuvarla doğrulanmış KDİ olarak saptandı. Pnömoni görülen hastaların da %81.2 (n=26)’si ventilatörle ilişkili pnömoni (VİP), %18.75’ i (n=6) nozokomiyal pnömoni olarak değerlendirildi. Altı hastada sekonder KDİ saptandı. Bu 6 hastanın 5’inde VİP tanısı aldıktan sonra, birinde de nozokomiyal pnömoni sonrası aynı etkenle sekonder KDİ gelişti. ÜSİ’lerin hepsi üriner kateterle ilişkiliydi ve hiçbirinde sekonder KDİ gelişmedi.
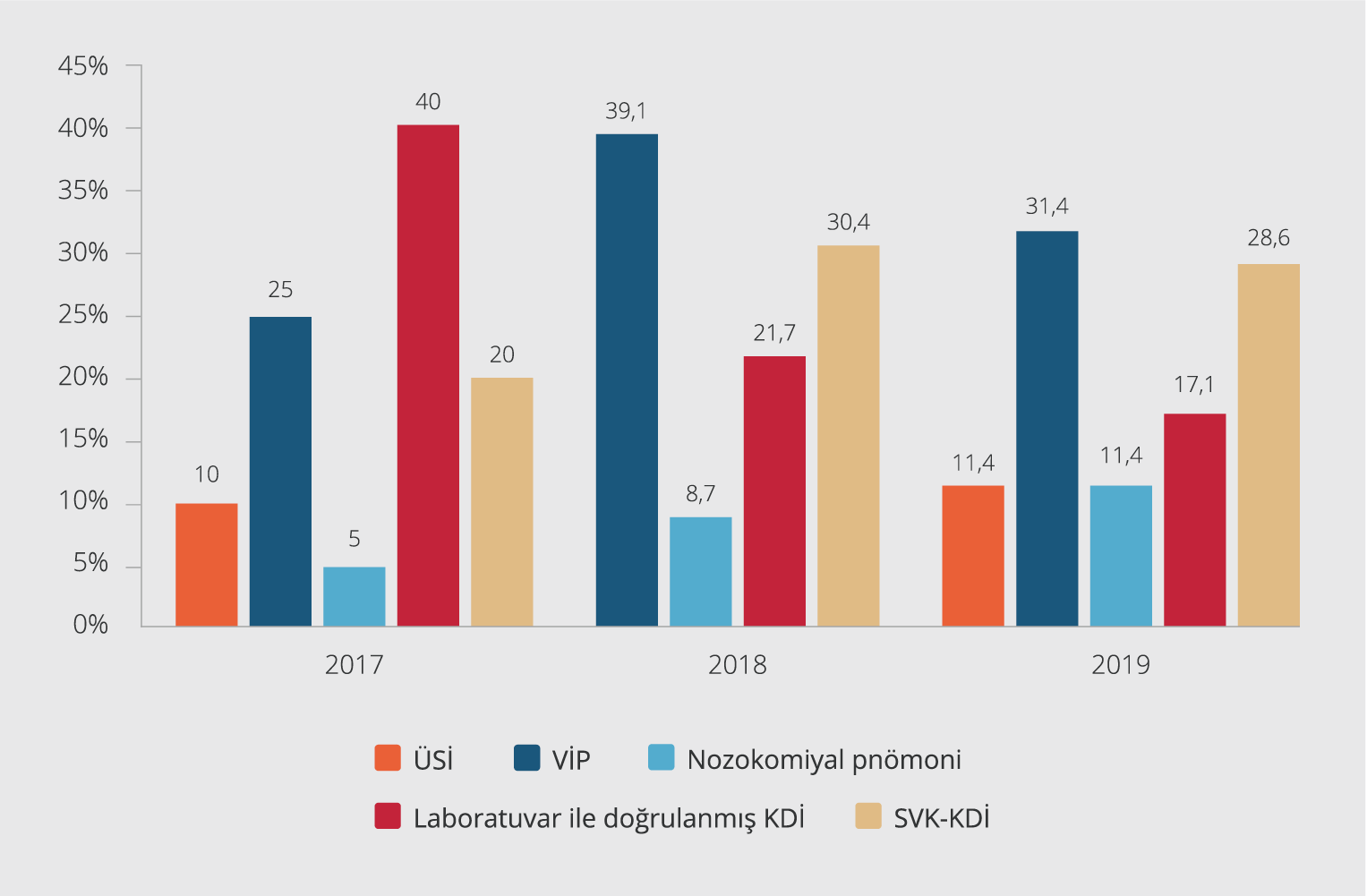
İnfeksiyon türlerinin yıllara göre dağılımına bakıldığında her üç yılda da KDİ birinci sıklıkta görülmekle birlikte yıllar içinde KDİ oranında giderek azalma olurken pnömoni oranlarının artma eğiliminde olduğu saptandı (Şekil 1). KDİ’ler arasında ise dikkat çekici olarak SVK-KDİ oranlarının yıllar içinde arttığı görüldü. 2017 yılında tüm KDİ’nin içinde SVK-KDİ oranı %33.3 iken 2019’a gelindiğinde bu oran %62.5 olarak saptandı. ÜSİ oranlarına bakıldığında 2018 yılında K. pneumoniae etkenli ÜSİ görülmezken diğer 2 yılda benzer oranlarda olduğu görüldü.
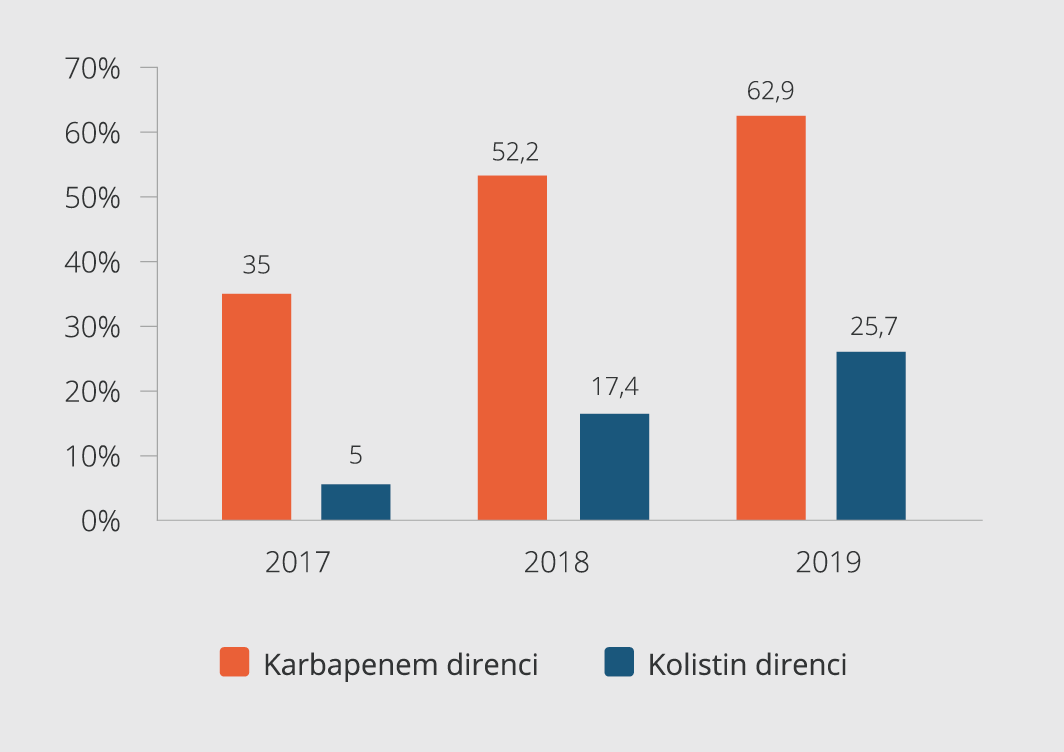
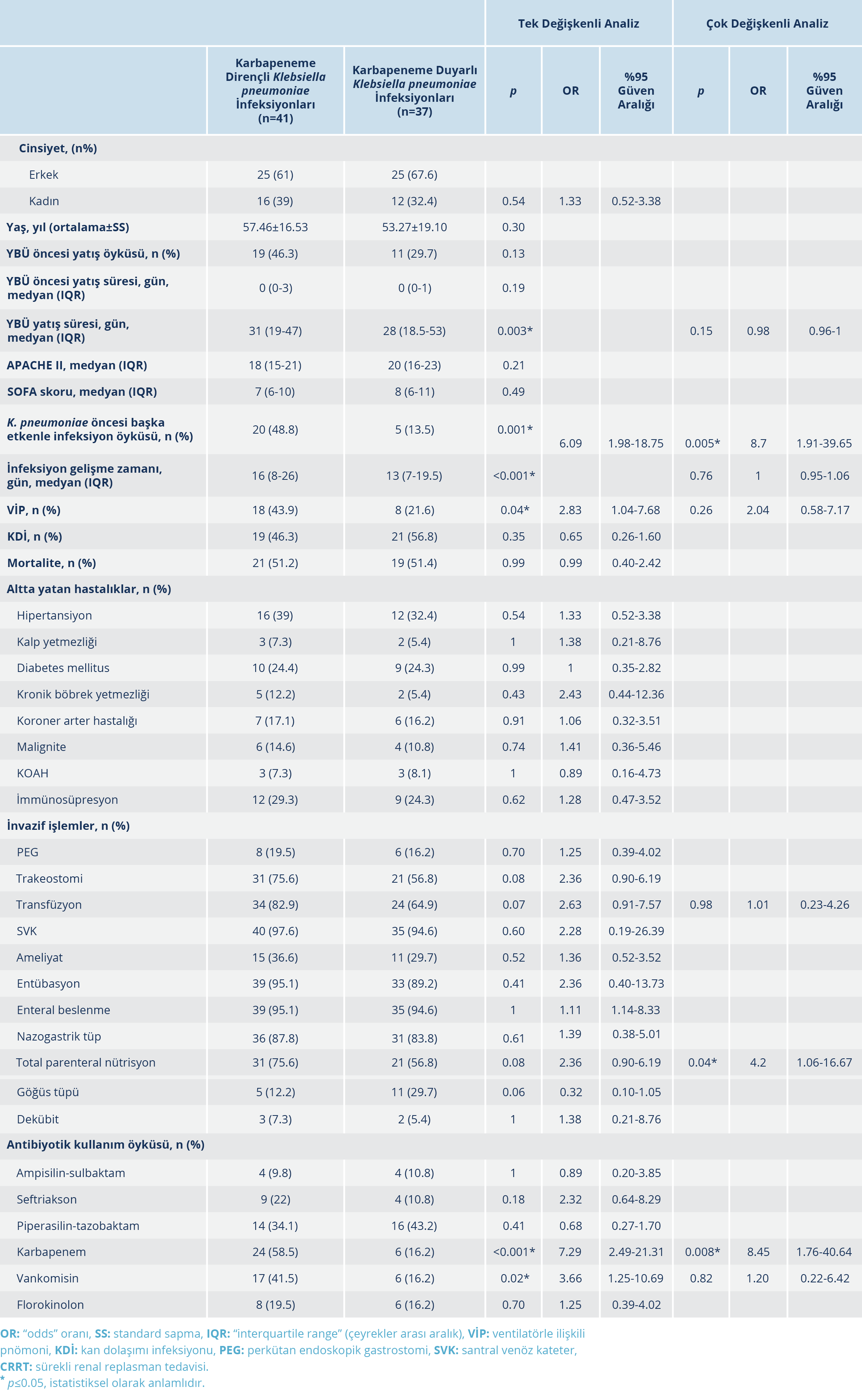
Hastaların 41 (%52.6)’inde K. pneumoniae suşları karbapeneme dirençli, 14’ünde (%17.9) ise kolistine dirençli bulundu. Direncin yıllara göre dağılımına bakıldığında karbapenem direncinin 2017 yılında %35 iken 2019 yılında %62.9’a yükseldiği, kolistin direncinin de %5’ten %25.7’ye yükseldiği görüldü (Şekil 2). İnfeksiyon türlerine göre karbapenem direnci değerlendirildiğinde; VİP tanısı alan hastalarda karbapenem direnci %69.2 (18/26), KDİ olan hastalarda ise %47.5 (19/40) olarak saptandı. Karbapenem direncine etki eden risk faktörlerini irdelemek amaçlı karbapeneme dirençli ve duyarlı K. pneumoniae infeksiyonu olan hastalar karşılaştırıldı. Cinsiyet, yaş ortalaması, altta yatan hastalıklar açısından iki grup arasında istatistiksel olarak anlamlı fark saptanmadı. Tek değişkenli analizde karbapeneme dirençli olan grupta YBÜ’de yatış süresi (p=0.003) ve yatıştan K. pneumoniae infeksiyonu gelişene kadar geçen süre (p<0.001) daha uzun saptandı. Ayrıca K. pneumoniae infeksiyonu öncesinde başka bir etkenle Hİ gelişmiş olması (p=0.001 “odds” oranı [OR]: 6.09, %95 güven aralığı [GA]: 1.98-18.75) ve önceden karbapenem (p<0.001 OR: 7.29 %95, GA: 2.49-21.31) ve vankomisin (p=0.02 OR: 3.66, %95 GA: 1.25-10.69) kullanımı karbapeneme dirençli grupta anlamlı olarak daha yüksek bulundu. Bunun dışında hastada VİP gelişmiş olması da tek değişkenli analizde karbapenem direnci açısından istatistiksel olarak anlamlı bulundu (p=0.04 OR: 2.83, %95 GA: 1.04-7.68). Çok değişkenli analiz yöntemlerinden lojistik regresyon analizi uygulanarak yapılan değerlendirilmede karbapenem direnci açısından bağımsız risk faktörleri daha önceden başka bir etkenle Hİ gelişmiş olması (p=0.005, OR: 8.70, %95 GA: 1.91-39.65), K. pneumoniae infeksiyonu öncesi karbapenem kullanımı (p=0.008, OR: 8.45, %95 GA: 1.76-40.64) ve total parenteral nütrisyon (TPN) uygulaması (p=0.04, OR: 4.2, %95 GA: 1.06-16.67) olarak saptandı. Tablo 1’de her iki grubun risk faktörleri açısından karşılaştırılması ve tek değişkenli ve çok değişkenli analiz sonuçları gösterilmiştir.
İRDELEME
Günümüzde Hİ’de Gram-negatif bakterilerin yeri giderek artmakta olup çok ilaca dirençli Gram-negatif bakteriler YBÜ’lerde hayatı tehdit eden infeksiyonlara neden olmaktadır. Bu etkenlerin ve direnç profillerinin farklılıklar gösterebildiği bilinmektedir. YBÜ’lerdeki hastane infeksiyonlarını tanımlamak, etken mikroorganizmaları ve direnç durumlarını belirlemek, ampirik tedavi yaklaşımı ve bu infeksiyonların doğru yönetimi açısından oldukça önemlidir (9). Son yıllarda sıklığı giderek artan ve YBÜ’de sorun teşkil etmeye başlayan K. pneumoniae infeksiyonlarının artan direnç oranlarıyla mortalitenin ilişkili olduğuna dair yayınlar vardır (10-12).
Çalışmamızda YBÜ’de 3 yıllık süre içinde K. pneumoniae’nın etken olduğu Hİ’lerin giderek arttığı ve infeksiyon türlerinden KDİ’lerin en sık olduğu görülmüştür. Bununla birlikte K. pneumoniae infeksiyonlarının yıllara göre dağılımına bakıldığında KDİ oranının azaldığı buna karşın pnömonilerin oranının arttığı saptanmıştır (Şekil 1). KDİ’lerin dağılımına bakıldığında ise KDİ’lerin oranında giderek azalma gözlense de bunların içinde SVK-KDİ oranlarında üç yıl içinde artış olduğu dikkat çekmektedir. Bu bulgular hastanemizde YBÜ’de özellikle VİP ve kateterle ilişkili KDİ’lerin azaltılmasına yönelik infeksiyon kontrol önlemlerinin alınması, kateter bakımlarına özen gösterilmesi ve bu konuda personel eğitimlerinin artırılması gerektiğini göstermiştir.
Karbapeneme dirençli K. pneumoniae ilk kez Amerika’da 1997’de, ülkemizde de 2001 yılında bildirilmiştir (13,14). Karbapeneme dirençli K. pneumoniae oranları tüm dünyada giderek artmakta olup, doğu Akdeniz ülkelerinde ve Avrupa’da %50’nin üzerine çıkmaktadır (3,15). Hastalık Kontrol ve Korunma Merkezleri (Centers for Diseases Control and Prevention – CDC) “National Healthcare Safety Network” 2016 raporunda 2011-2014 yılları arasındaki karbapeneme dirençli K. pneumoniae (KDKP) oranı %3.3-10.9 olarak, Avrupa Antimikrobiyal Direnç Sürveyans Ağı (European Antimicrobial Resistance Surveillance Network –EARS-Net) 2017 raporunda ise Avrupa’da K. pneumoniae’de karbapenem direnci ortalama %7.2 olarak bildirilmiştir (16). Aynı raporda Avrupa’da karbapenem direncinin en yüksek olduğu ülkelerden Yunanistan’da bu oran %64.7, İtalya’da %29.7, Romanya’da %22.5 olarak bildirilmiştir. Ülkemizdeki çalışmalardan 2004-2005 yılları arasında yapılan HİTİT-1 sürveyans çalışmasında, K pneumoniae’de imipenem direnci %1.3, 2007’de yapılan HİTİT-2 çalışmasında %3.1 olarak bulunmuştur (17,18). Güzel Tunçcan ve arkadaşları (19) 2007-2008 yıllarında yaptıkları çalışmada E. coli ve Klebsiella suşlarında imipenem ve ertapenem direnci saptamamışlardır. İstanbul’da üçüncü basamak bir YBÜ’de 2004-2011 yılları arasında yapılan bir çalışmada K. pneumoniae izolatlarında 2009 yılına kadar karbapenem direnci gözlenmezken, 2011 yılında bu oranın %20’ye çıktığı bildirilmiştir (20). Candevir Ulu ve arkadaşları (21) YBÜ hastalarında yaptıkları çalışmada 2012 yılında karbapenem direncini %48 bulmuşlardır. Temiz ve arkadaşları (22) kan kültürlerinden izole ettikleri K. pneumoniae izolatlarında karbapenem direncini %20, Akgül ve arkadaşları (23) ise çalışmalarında 2014 yılında K. pneumoniae suşlarındaki karbapenem direncinin %66.9’a çıktığını bildirmişlerdir. Bizim çalışmamızda da YBÜ’deki K. pneumoniae infeksiyonlarında karbapenem direnci %52.6 olarak saptanmış olup 2017 yılında %35 iken 2019 yılında %62.9’a yükseldiği görülmüştür. Karbapeneme dirençli suşlar β-laktamlara in vitro dirençli olup, sıklıkla kinolon gruplarına da direnç gözlenmekte ve tedavi alternatifi olarak kolistin kullanılmaktadır. Karbapeneme dirençli Gram-negatif bakterilerde kolistinin yaygın kullanımıyla K. pneumoniae suşlarında kolistin direnci de artmaya başlamıştır (24,25). Özkul Koçak ve Hazırolan (26) 2018 yılında yaptıkları çalışmada karbapeneme dirençli 81 K. pneumoniae izolatının %39.5’inin kolistine de dirençli olduğunu saptamışlardır. Bizim çalışmamızda da YBÜ’deki K. pneumoniae suşlarında kolistin direncinin 3 yıl içinde %5’ten %25.7’ye yükseldiği, KDKP izolatlarında da kolistin direncinin %34.1 olduğu görülmüştür.
Yapılan çalışmalarda karbapenem direnci gelişimini etkileyen birçok risk faktörü tanımlanmıştır (27,28). Bu faktörler arasında; hastanede yatış öyküsü, yoğun bakımda yatış, yatış süresinin uzunluğu, steroid kullanımı, transplantasyon öyküsü, mekanik ventilasyon, diyaliz uygulanması, nazogastrik tüp, TPN, trakeostomi, üriner kateter, SVK gibi invazif işlemler, özellikle karbapenem başta olmak üzere kinolon, vankomisin, anti-Pseudomonas antibiyotiklerin kullanımı bulunmaktadır. Çoğu çalışmada yaş ve cinsiyetin karbapenem direnci açısından anlamlı değişkenler olmadığı bildirilmiştir (11,22,29). Çalışmamızda da yaş ortalaması ve cinsiyet açısından iki grup benzer bulunmuş olup literatürle uyumludur. Hastayla ilişkili risk faktörlerinden altta yatan hastalıklar açısından da çalışmamızda iki grup arasında anlamlı fark görülmemiştir.
İnvazif girişimler normal vücut bariyerini bozduğu için mikroorganizmalar için bir giriş kapısı oluşturur ve dirençli patojenlerin biyofilm tabakası oluşturarak eradike edilmesini güçleştirir. Yapılan birçok çalışmada SVK, üriner kateter, trakeostomi, entübasyon, nazogastrik tüp gibi invazif girişimler KDKP infeksiyonları için risk faktörü olarak tanımlanmıştır (21,22,27,28). İnvazif girişimlerin karbapenem direncine etkisi açısından tek değişkenli analizinde trakeostomi, transfüzyon, TPN ve hemodiyaliz/CRRT uygulanması oranı karbapeneme dirençli grupta daha yüksek bulunmasına karşın aradaki fark istatistiksel olarak anlamlı bulunmamıştır. Bu durumun çalışma dizaynıyla ilgili olabileceği, çalışmamız sadece YBÜ hastalarını kapsadığından hastaların çoğunda bu invazif girişimlerin uygulanıyor olmasından kaynaklandığı düşünülmüştür.
Hastanede ve yoğun bakımda yatış süresi de karbapenem direncini etkileyen faktörler arasındadır. Yatış süresi uzadıkça hem invazif işlemlere maruz kalma hem de antibiyotik kullanım oranı artmakta, bu da mikroorganizmalarda direnç gelişimini artırmaktadır. Çalışmamızda YBÜ’de yatış süresi tek değişkenli analizde karbapeneme dirençli grupta anlamlı olarak daha uzun bulunmuş olup (p=0.003), çok değişkenli analizde ise anlamlılığını yitirmiştir (p=0.15). Benzer olarak, yatıştan infeksiyon gelişene kadar geçen süre karbapeneme dirençli olan grupta daha uzun saptanmış ancak çok değişkenli analizde anlamlı bulunmamıştır (p=0.76). Bir diğer bulgu olarak tek değişkenli analizde karbapeneme dirençli ve duyarlı gruplar arasında KDİ oranları benzer iken VİP oranının dirençli grupta anlamlı olarak daha yüksek olduğu görülmüştür (p=0.04) (Tablo 1). VİP gelişimi her ne kadar karbapenem direnci için bağımsız risk faktörü saptanmamış olsa da VİP tanısı alan olgularımızda karbapenem direncinin %70’e kadar çıkmış olması nedeniyle bu hastalarda özellikle başlangıç tedavisine yanıt alınamadığında direnç olasılığı akılda tutulmalıdır. Benzer bir bulgu olarak; olgu-olgu-kontrol şeklinde yapılan ve karbapeneme dirençli ve duyarlı Gram-negatif bakteriyemili hastaların aynı dönem YBÜ’de yatan ve bakteriyemi gelişmemiş hastalarla karşılaştırıldığı bir çalışmada da VİP gelişimi karbapeneme dirençli grup için bağımsız risk faktörü olarak bulunmuştur (30).
APACHE II skorunun yüksek olmasının YBÜ’de dirençli Gram-negatif mikroorganizmaların kolonizasyonu için risk faktörü olduğu bildirilmektedir (31). Çalışmamızda hastaların ciddiyetinin değerlendirilmesi amacıyla yatış APACHE II ve SOFA skorları hesaplanarak çalışmaya dahil edilmiştir. Bu skorların K. pneumoniae infeksiyonlarında karbapenem direncine etkilerine bakıldığında her iki grupta da skorlar birbirine yakın bulunmuş olup istatistiksel olarak anlamlı olmadığı görülmüştür (p=0.21, p=0.49). Eser ve arkadaşları (32)’nın yaptığı çalışmada Charlson skoru, Glasgow koma skoru (GKS) ve APACHE II skorlarının K. pneumoniae’da karbapenem direncine etkileri bulunmazken “Simplified Acute Physiology Score” (SAPS) II skoru KDKP infeksiyonu olan hastalarda anlamlı olarak daha yüksek saptanmıştır.
Geniş spektrumlu antibiyotiklerin kullanımının KDKP infeksiyonlarında artışa yol açtığı bilinmektedir (13,33-37). Bir meta-analizde karbapenem, aminoglikozid, glikopeptid, kinolon ve anti-Pseudomonas antibiyotik kullanımının karbapeneme dirençli infeksiyonların gelişimi için risk teşkil ettiği bildirilmiştir (28). Antibiyotiklerin selektif olarak baskısı dirençli mikroorganizmalarla olan infeksiyonların temel nedenlerinden biridir. Karbapenem kullanımı da duyarlı olan suşların baskılanarak karbapeneme dirençli suşların seçilmesine neden olabilmektedir. Karbapenem kullanımı bizim çalışmamızda da literatürle uyumlu olarak KDKP infeksiyonları için bağımsız risk faktörü olarak saptanmış ve duyarlı olan gruba göre dirençli grupta 8 kat fazla bulunmuştur (p=0.008, OR: 8.45, %95 GA: 1.76-40.64). Vankomisin kullanımı karbapeneme dirençli grupta anlamlı olarak daha yüksek bulunmuş olsa da çok değişkenli analizde karbapenem direncini etkileyen bağımsız risk faktörü olarak saptanmamıştır. Vankomisin kullanımı vücuttaki mikrofloranın dengesini bozarak Gram-negatif mikroorganizmaların çoğalmasını, mutasyonların ve karbapenemazların yayılımını artırabilir. Ayrıca YBÜ’de yatan hastaların hemen hepsi kritik hastalar olduğundan ampirik olarak başlanan antibiyotikler de geniş spektrumlu olmakta, özellikle de karbapenemle birlikte glikopeptid kombinasyonları sık kullanılmaktadır. Hastanemizde YBÜ’de de karbapenemler ve vankomisin sık kullanılan antibiyotiklerden olup Klebsiella suşlarında karbapenem direncinin artışına katkı yaptığı düşünülmüştür. Çalışmamızda karbapenem kullanımı (p=0.008, OR: 8.45, %95 GA: 1.76-40.64), daha önceden başka bir etkenle Hİ gelişmiş olması (p=0.005, OR: 8.70, %95GA: 1.91-39.65) ve TPN uygulanması (p=0.04, OR: 4.2, %95 GA: 1.06-16.67) KDKP infeksiyonlarında bağımsız risk faktörleri olarak bulunmuştur. K. pneumoniae infeksiyonu öncesi başka bir etkenle infeksiyon gelişmiş olmasının da yine antibiyotiklere maruz kalma nedeniyle anlamlı olduğu düşünülmüştür.
Yapılan çalışmalarda karbapenem direncinin mortaliteyi artırdığına dair bulgular mevcuttur (38). Karbapeneme dirençli ve duyarlı K. pneumoniae infeksiyonlarının karşılaştırıldığı çalışmamızda mortalite oranları açısından iki grup arasında istatistiksel olarak anlamlı bir fark gözlenmemiştir (p=0.99, OR: 0.99, %95 GA: 0.40-2.42). Ülkemizden yapılan bazı çalışmalarda da bizim çalışmamıza benzer olarak karbapeneme duyarlı ve dirençli K. pneumoniae infeksiyonlarında mortalite oranları birbirine yakın bulunmuştur (21,32).
Sonuç olarak, YBÜ’de K. pneumoniae etkenli hastane infeksiyonlarının irdelendiği çalışmamızda son 3 yıla ait epidemiyolojik özellikler, direnç dağılımı ve karbapenem direncini etkileyen risk faktörleri değerlendirilmiş olup karbapenem kullanımının direnç gelişiminde bağımsız risk faktörü olarak bulunması, ünitemizde karbapenem kullanımının kısıtlanması gerektiği düşündürmüştür. Bu konuda daha fazla sayıda hastayla yapılan randomize kontrollü çalışmalara ihtiyaç vardır. Her merkezin sıklık ve direnç oranları konusunda kendi verilerini ortaya koyması alınacak önlemlerle infeksiyon oranlarının azaltılması, ampirik tedavi seçimi ve antibiyotik kullanım politikalarının belirlenmesi açısından önem taşımaktadır.
Çıkar çatışması
Yazarlar, herhangi bir çıkar çatışması bildirmemiştir
Referanslar
- Köseoğlu Eser Ö, Altun Uludağ H, Ergin A, Boral B, Şener B, Hasçelik G. İnvazif enfeksiyonlara neden olan GSBL pozitif Enterobacteriaceae izolatlarında karbapenem direnci. Mikrobiyol Bül. 2014; 48(1): 59-69.
- Hanberger H, Garcia-Rodriguez JA, Gobernado M, Goossens H, Nilsson LE, Struelens MJ. Antibiotic susceptibility among aerobic gram-negative bacilli in intensive care units in 5 European countries. French and Portuguese ICU Study Groups. JAMA. 1999; 281(1): 67-71.
- World Health Organization. Antimicrobial Resistance Global Report on Surveillance 2014. [İnternet]. Geneva: WHO [erişim 25 Mayıs 2020] https://apps.who.int/iris/bitstream/handle/10665/112642/9789241564748_eng.pdf?sequence=1.
- World Health Organization. Central Asian and Eastern European Surveillance of Antimicrobial Resistance (CAESAR) Annual Report 2017 [İnternet]. Geneva: WHO [erişim 25 Mayıs 2020] http://www.euro.who.int/__data/assets/pdf_file/0005/354434/WHO_CAESAR_AnnualReport_2017.pdf?ua=1.
- Centers for Disease Control and Prevention (CDC). Guidance for control of infections with carbapenem-resistant or carbapenemase-producing Enterobacteriaceae in acute care facilities. MMWR Morb Mortal Wkly Rep. 2009; 58(10): 256-60.
- Schwaber MJ, Carmeli Y. Carbapenem-resistant Enterobacteriaceae: A potential threat. JAMA. 2008; 300(24): 2911-3.
- Garner JS, Jarvis WR, Emori TG, Horan TC, Hughes JM. CDC definitions for nosocomial infections, 1988. Am J Infect Control. 1988; 16(3): 128-40.
- European Committee on Antimicrobial Susceptibility Testing. Breakpoint tables for interpretation of MICs and zone diameters. Version 8.1, 2020-01-01 [İnternet]. Basel, Switzerland: EUCAST [erişim 25 Mayıs 2020] https://www.eucast.org/fileadmin/src/media/PDFs/EUCAST_files/Breakpoint_tables/v_10.0_Breakpoint_Tables.pdf.
- Trilla A. Epidemiology of nosocomial infections in adult intensive care units. Intensive Care Med. 1994; 20(Suppl. 3): S1-4.
- Patel G, Huprikar S, Factor SH, Jenkins SG, Calfee DP. Outcomes of carbapenem-resistant Klebsiella pneumoniae infection and the impact of antimicrobial and adjunctive therapies. Infect Control Hosp Epidemiol. 2008; 29(12): 1099–106.
- Hussein K, Raz-Pasteur A, Finkelstein R, et al. Impact of carbapenem resistance on the outcome of patients’ hospital-acquired bacteraemia caused by Klebsiella pneumoniae. J Hosp Infect. 2013; 83(4): 307-13.
- Schwaber MJ, Klarfeld-Lidji S, Navon-Venezia S, Schwartz D, Leavitt A, Carmeli Y. Predictors of carbapenem-resistant Klebsiella pneumoniae acquisition among hospitalized adults and effect of acquisition on mortality. Antimicrob Agents Chemother. 2008; 52(3): 1028-33.
- MacKenzie FM, Forbes KJ, Doraia JT, Amyes SG, Gould IM. Emergence of a carbapenem resistant Klebsiella pneumoniae. Lancet 1997; 350(9080): 783.
- Poirel L, Héritier C, Tolün V, Nordmann P. Emergence of oxacillinase-mediated resistance to imipenem in Klebsiella pneumoniae. Antimicrob Agents Chemother. 2004; 48(1): 15-22.
- Prestinaci F, Pezzotti P, Pantosti A. Antimicrobial resistance: A global multifaceted phenomenon. Pathog Glob Health. 2015; 109(7): 309–18.
- European Centre for Disease Prevention and Control. Surveillance of Antimicrobial Resistance in Europe Annual Report of the European Antimicrobial Resistance Surveillance Network (EARS-Net) 2017 [İnternet]. Sweden: ECDC [erişim 25 Mayıs 2020] https://www.ecdc.europa.eu/sites/default/files/documents/AMR%202017_Cover%2BInner-web_v3.pdf.
- Gür D, Gülay Z, Akan OA, et al. Türkiye’de hastane izolatı Gram negatif bakterilerde yeni beta-laktam antibiyotiklere direnç ve GSBL tipleri: Çok merkezli HİTİT sürveyansının sonuçları. Mikrobiyol Bul. 2008; 42(4): 537-44.
- Gür D, Hasçelik G, Aydin N, et al. Antimicrobial resistance in Gram-negative hospital isolates: Results of the Turkish HITIT-2 surveillance study of 2007. J Chemother. 2009; 21(4): 383-9.
- Güzel Tunçcan Ö, Tozlu Keten D, Dizbay M, Hızel K. Hastane kaynaklı Escherichia coli ve Klebsiella suşlarının ertapenem ve diğer antibiyotiklere duyarlılığı. Ankem Derg. 2008; 22(4): 188-92.
- Senbayrak Akcay S, Inan A, Cevan S, et al. Gram-negative bacilli causing infections in an intensive care unit of a tertiary care hospital in Istanbul, Turkey. J Infect Dev Ctries. 2014; 8(5): 597-604.
- Candevir Ulu A, Kurtaran B, Inal AS, et al. Risk factors of carbapenem-resistant Klebsiella pneumoniae infection: A serious threat in ICUs. Med Sci Monit. 2015; 21: 219-24.
- Temiz H, Temiz S, Kaya Ş, Çelen MK. Kan kültürlerinden izole edilen Gram-negatif bakterilerde çeşitli antibiyotiklere direnç. Klimik Derg. 2014; 27(2): 62-8.
- Akgul F, Bozkurt I, Sunbul M, Esen S, Leblebicioglu H. Risk factors and mortality in the carbapenem-resistant Klebsiella pneumoniae infection: Case control study. Pathog Glob Health. 2016; 110(7-8): 321-5.
- Rojas LJ, Salim M, Cober E, et al. Colistin resistance in carbapenem-resistant Klebsiella pneumoniae: Laboratory detection and impact on mortality. Clin Infect Dis. 2017; 64(6): 711-8.
- Capone A, Giannella M, Fortini D, et al. High rate of colistin resistance among patients with carbapenem resistant Klebsiella pneumoniae infection accounts for an excess of mortality. Clin Microbiol Infect. 2013; 19(1): 23-30.
- Özkul Koçak C, Hazırolan G. Karbapeneme dirençli Klebsiella pneumoniae klinik izolatlarında kolistin direnci. Türk Mikrobiyoloji Cem Derg. 2019; 49(1): 17-23.
- Liu P, Li X, Luo M, et al. Risk factors for carbapenem-resistant Klebsiella pneumoniae infection: A meta-analysis. Microb Drug Resist. 2018; 24(2): 190-8.
- Zhu WM, Yuan Z, Zhou HY. Risk factors for carbapenem-resistant Klebsiella pneumoniae infection relative to two types of control patients: A systematic review and meta-analysis. Antimicrob Resist Infect Control. 2020; 9(1): 23.
- Yuan Y, Wang J, Yao Z, et al. Risk factors for carbapenem-resistant Klebsiella pneumoniae bloodstream infections and outcomes. Infect Drug Resist. 2020; 13: 207-15.
- Routsi C, Pratikaki M, Platsouka E, et al. Risk factors for carbapenem-resistant Gram-negative bacteremia in intensive care unit patients. Intensive Care Med. 2013; 39(7): 1253-61.
- DalBen MF, Basso M, Garcia CP, et al. Colonization pressure as a risk factor for colonization by multiresistant Acinetobacter spp and carbapenem resistant Pseudomonas aeruginosa in an intensive care unit. Clinics (Sao Paulo). 2013; 68(8): 1128-33.
- Eser F, Yılmaz GR, Güner R, et al. Karbapenem dirençli Enterobacteriaceae enfeksiyonları: Risk faktörleri. Akdeniz Tıp Derg. 2018; 2: 144-51.
- Micozzi A, Gentile G, Minotti C, et al. Carbapenem-resistant Klebsiella pneumoniae in high-risk haematological patients: Factors favouring spread, risk factors and outcome of carbapenem-resistant Klebsiella pneumoniae bacteremias. BMC Infect Dis. 2017; 17(1): 203.
- Mills JP, Talati NJ, Alby K, Han JH. The epidemiology of carbapenem-resistant Klebsiella pneumoniae colonization and infection among long-term acute care hospital residents. Infect Control Hosp Epidemiol. 2016; 37(1): 55–60.
- Dizbay M, Guzel Tunccan O, Karasahin O, Aktas F. Emergence of carbapenem resistant Klebsiella spp. infections in a Turkish university hospital: Epidemiology and risk factors. J Infect Dev Ctries. 2014; 8(1): 44-9.
- Hussein K, Sprecher H, Mashiach T, Oren I, Kassis I, Finkelstein R. Carbapenem resistance among Klebsiella pneumoniae isolates: Risk factors, molecular characteristics, and susceptibility patterns. Infect Control Hosp Epidemiol. 2009; 30(7): 666-71.
- Wiener-Well Y, Rudensky B, Yinnon AM, et al. Carriage rate of carbapenem resistant Klebsiella pneumoniae in hospitalized patients during a national outbreak. J Hosp Infect. 2010; 74(4): 344-9.
- Correa L, Martino MD, Siqueira I, et al. A hospital-based matched case-control study to identify clinical outcome and risk factors associated with carbapenem-resistant Klebsiella pneumoniae infection. BMC Infect Dis. 2013; 13: 80.